閉塞性肺疾患
| 障害部位 | 特徴 | |
| 気管支喘息 | 中枢気道〜末梢気道 | 発作性呼吸困難、wheezes |
| COPD | 末梢気道〜肺胞 | 労作時呼吸困難、DLco↓ |
| DPB | 呼吸細気管支のみ | 労作時呼吸困難、多量の膿性痰、慢性副鼻腔炎 |
気管支喘息 BA:Bronchial asthma
喘息の概要
| 病態 | Ⅰ型アレルギーまたは原因不明に気道の慢性炎症が生じ、可逆性の気道狭窄と気道過敏性亢進をきたす閉塞性肺疾患。ただし、好酸球浸潤による慢性気道炎症が持続すると基底膜の線維化・平滑筋層肥厚による気道リモデリングが生じて不可逆性の気流制限が起こりうる。 喫煙、感冒、鼻水によって増悪する。日内変動や週内変動が大きい。24時間以上発作が続く場合を喘息発作重積状態という。 |
| 分類 | IgE依存型(アトピー型):90%以上は6歳までに発症し(発症ピークは1〜2歳)、遺伝的素因を持つ。70%は成長とともに気道径が広くなり、成人までに寛解する。30%は成人喘息に移行。 IgE非依存型:多くは成人発症し、成人喘息の40%を占める。 |
| 予防 | ①こまめな掃除や布団の丸洗いを行う:IgE依存型はダニが最も多い抗原なため ②毎日朝晩に簡易型ピークフローメータでピークフロー値を測定する ※ピークフロー値はFEV1(1秒量)・中枢側気道径とよく相関し、その日内変動が20%以上ある場合は可逆性気流制限ありと判断できる。自己最良値の80%以上・日内変動20%以内になるように自己管理する。日内変動の程度は気道過敏性のレベルを示すため、気道炎症の指標にもなるとされている。 |
①喘息を疑う症状
大項目+小項目(いずれか1つ以上)があれば喘息を疑う
| 大項目 | 症状 | 喘鳴、咳嗽、喀痰、発作性呼吸困難、胸痛 |
| 小項目 | 症状 | ①ステロイドを含む吸入薬やステロイド内服で呼吸器症状が改善したことがある |
| ②ゼーゼー・ヒューヒューを感じたことがある | ||
| ③3週間以上持続する咳嗽を経験したことがある | ||
| ④夜間を中心とした咳嗽を経験したことがある | ||
| ⑤息苦しい感じを伴う咳嗽を経験したことがある | ||
| ⑥症状は日内変動・発作性がある | ||
| ⑦症状が季節性に変化する | ||
| ⑧症状は香水や線香などの香りで誘発される | ||
| 背景 | ①喘息を指摘されたことがある(小児喘息を含む) | |
| ②両親もしくは兄妹に喘息がいる | ||
| ③好酸球性副鼻腔炎がある | ||
| ④アレルギー性鼻炎がある | ||
| ⑤ペットを飼い始めて1年以内である | ||
| ⑥血中好酸球数が300/μL以上(2000以上はEGPAやABPAを疑う) | ||
| ⑦アレルギー検査にてダニ・真菌・動物に陽性を示す |
②他疾患の除外
| 免疫 | アナフィラキシー |
| 上気道 | 感染後咳嗽、後鼻漏、慢性鼻炎・副鼻腔炎、気道異物 |
| 下気道 | 咳喘息、アトピー咳嗽、肺炎、肺癌、間質性肺炎、気胸、COPD、肺結核 |
| 循環器 | うっ血性心不全、肺塞栓症、肺高血圧症 |
| 消化器 | 胃食道逆流症、誤嚥 |
| 薬剤性 | ACE阻害薬、NSAIDs、β遮断薬、オピオイド鎮痛薬 |
③身体所見・検査所見
| 聴診 | 軽症では強制呼気でwheezes聴取するが、重症化では吸気時にも出現する |
| 血液 | 血中好酸球数が220〜320/μL以上(気道炎症を示唆) |
| 追加 | 血中総IgE値、血清特異的IgE抗体 |
| 画像 | 胸部X線/CT:他疾患の除外 |
| 呼吸 | ①スパイロメトリー:FEV1%が70%以下かつSABA吸入で改善(気道可逆性あり) |
↑吸入で改善:メプチンエアー2吸入15分後でFEV1が12%以上かつ200mL以上増加 |
|
| ②FV曲線:健常者よりピークフローが低下+気流速度のV50/V25が4以上 | |
| ※ピークフロー:呼吸機能検査におけるフローボリューム曲線の最高点 | |
| ③FeNO↑:気道粘膜の好酸球浸潤と相関する |
④喘息の診断(除外診断)
他疾患の除外+喘息らしさ+気道可逆性で除外診断する
⑤未治療時の重症度評価
| 軽症間欠型 (ステップ1) |
●毎週ではない ・症状が週1回未満 ・症状は軽度で軽い ・夜間症状は月に2回未満 |
%PEF:80%以上 日内変動:20%未満 |
| 軽症持続型 (ステップ2) |
●毎週だが毎日でない ・症状が週1回以上、だが毎日ではない ・月1回以上、生活や睡眠に支障あり ・夜間症状は月に2回以上 |
%PEF:80%以上 日内変動:20〜30% |
| 中等症持続型 (ステップ3) |
●毎日だが日常清潔に支障がない ・症状が毎日ある ・SABAがほぼ毎日必要 ・週1回以上、生活や睡眠に支障あり ・夜間症状は週1回以上 |
%PEF:60〜80% 日内変動:30%以上 |
| 重症持続型 (ステップ4) |
●毎日だが日常清潔に支障がある ・治療下でもしばしば増悪 ・症状が毎日ある ・日常生活が制限される ・夜間症状がしばしばある |
%PEF:60%未満 日内変動:30%以上 |
⑥薬物治療
①症状緩和、②気道炎症抑制による将来のリスク回避のため治療を行う。
鼻水(アレルギー性鼻炎、感冒など)は喘息を増悪させるため抗アレルギー薬を追加する。5歳以下は吸入できないためLT拮抗薬を中心に治療開始する。
ステップ3以上でもコントロール不良な場合は専門医を紹介する。
| ステップ1 | ステップ2 | ステップ3 | ステップ4 | |
| 喘息頻度 | 週1回未満 | 週1回以上 | 毎日 | 毎日 |
| %PEF | 80%以上 | 80%以上 | 60〜80% | 60%未満 |
| 長期管理薬 | ICS低用量 | ICS低〜中用量 | ICS中〜高用量 | ICS高用量 |
| 上記使用できない場合はLTRA、テオフィリン徐放剤 | 効果不十分な場合はLABA、LAMA、LTRA、テオフィリン徐放剤から1剤併用 | LABA、LAMA、LTRA、テオフィリン徐放剤、抗IL-4R抗体を併用 | ステップ3+生物学的製剤(抗IL-5抗体、抗IgE抗体)、ステロイド内服併用 | |
| 適宜追加 | 抗アレルギー薬 | 抗アレルギー薬 | 抗アレルギー薬 | 抗アレルギー薬 |
【ICSの投与量】
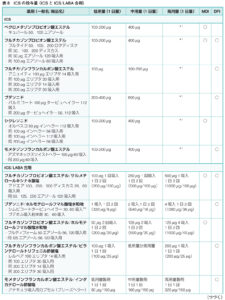

【薬物の注意点】
| ICS | 使用後は口腔カンジダや嗄声の予防のため必ずうがいを行うよう指導する |
| LABA | 動悸、頻脈、振戦、低K血症などの副作用あり、虚血性心疾患や甲状腺機能亢進症で注意 |
| LAMA | 口渇などの副作用あり、排尿障害のある前立腺肥大症と閉塞隅角緑内障には禁忌 |
⑦非薬物療法
| ①禁煙(電子も含む) | 症状悪化を予防 |
| ②ワクチン接種 | インフエンザ、肺炎球菌、COVID-19、帯状疱疹のワクチンを接種 |
⑧フォロー&効果判定
| 初回フォロー | 1〜2週間後、遅くとも4週間後に再診し評価する |
| 2回以降フォロー | ACT20点以上であれば1〜2ヶ月後に再診し評価する |
| 評価方法 | ●Asthma Control Test(ACT):12歳以上 20点以上であれば治療継続、20点未満は治療の見直しを行う  |
| 参考サイト | グラクソのACT(喘息コントロールテスト)を参照 |
| 口腔内視診 | 口腔カンジダの有無を確認 |
| SABA使用回数 | 使用過多(月1本以上使用)の場合はステップアップを検討 |
| ステップダウン | 発作が3ヶ月以上なければステップダウンを考慮 |
| ステップアップ | 治療の見直しが必要な場合 |
| スパイロメータ | 1〜2年ごとに実施 |
喘息発作
喘息発作の概要
ABC評価・検査
| AB | SpO2 93-95%目標に管理、呼吸不全や呼吸停止は気管挿管 |
| C | |
| D | |
| Aガス | |
| 抗原検査 | 発熱例ではCOVID-19、インフルエンザを検討 |
| 採血 | PT、APTT、D-dimer、BNP、トロポニン |
| 心電図 | ACSを否定 |
| 胸部X線 | 気胸を否定、心拡大で心不全を疑う |
| 心エコー | 右室負荷で肺塞栓症、EF低下で心不全を疑う |
| 下肢エコー | 大腿静脈と膝下静脈の圧迫不可で肺塞栓症を疑う |
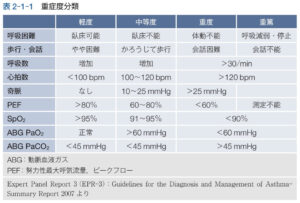
重症度分類
SABA(+SAMA)吸入
軽症(小発作)〜中等症(中発作)ではSABAを20分毎に3回吸入する。
重症(大発作)ではSABAを20分毎に3回吸入+SAMA吸入+並行してステロイド投与も行う。
| SABA | サルブタモール(ベネトリン®吸入液)0.5mL+生食5mLネブライザー |
| プロカテロール(メプチン®吸入液0.01%)0.3mL+生食2mLネブライザー | |
| SAMA | イプラトロピウム(アトロベント®)吸入 1回2吸入 |
ステロイド投与
重症ではステロイドを投与し、経口可能なら経口優先する(コハク酸を気にする必要ないため)
注射は1時間かけて投与(アスピリン喘息疑う場合には以下ステロイドは不可)
| 経口 | プレドニゾロン(プレドニン®)30〜40mg 分1 5日間 |
| 注射 | メチルプレドニゾロン(ソルメドロール®)点滴 0.5mg/kg/6hr 5日間 |
N-ERD(旧 アスピリン喘息)
| 疫学 | 20〜40代女性に多い。成人喘息の10〜20% |
| 病態 | NSAIDs投与によってLTが相対的に上昇し、気管支収縮や鼻粘膜の浮腫が起こる疾患。本病態は薬物への過敏反応ではなく不耐症である。 |
| 症状 | NSAIDs投与の数時間以内に、咳嗽、喘鳴、呼吸困難を発症 【合併症】 ①ほぼ全例に慢性副鼻腔炎を合併しており好酸球性鼻茸を認める(鼻閉) ②感染型気管支喘息の合併も多い |
| 検査 | IgE正常 |
| 治療 | 原則喘息と同じ治療。アセトアミノフェンやCOX-2選択的阻害薬は使用可。 ①SABA吸入 ②ステロイド点滴 例:デキサメタゾン(デカドロン®)6.6〜9.9mg点滴静注 例:ベタメタゾン(リンデロン®)4〜8mg+生食 30分〜1時間かけて投与 【禁忌】 ①コハク酸エステル型ステロイドの急速静注:発作が悪化 ②酸性NSAIDs(貼付剤を含め禁忌) ③ブロムヘキシン塩酸塩吸入液:防腐剤のパラベンによって発作が悪化しうる |
| 例 | 【禁忌】コハク酸エステル型ステロイドの例 ・ヒドロコルチゾン(ソル・コーテフ®) ・プレドニゾロン(水溶性プレドニン®) ・メチルプレドニゾロン(ソル・メドロール®) |
喘息類似疾患
| 副鼻腔気管支症候群(SBS) | 咳喘息(CVA) | アトピー咳嗽 | |
| 病態 | 8週間以上続く呼吸困難発作を伴わない湿性咳嗽 | 主に風邪の後の3週間以上持続する乾性咳嗽。季節性あり。気道過敏性あり。約30%が喘息に移行する。 | 主に風邪の後の3週間以上持続する乾性咳嗽。気道過敏性はなく、喘息に移行しない。アトピー素因あり。 |
| 症状 | ①慢性湿性咳嗽 ②副鼻腔炎様症状:後鼻漏、鼻汁、咳 |
①喘鳴を伴わない乾性咳嗽 ②Wheezes(ー) |
①喘鳴や呼吸困難を伴わない乾性咳嗽 ②咽喉頭掻痒感 |
| 検査 | 副鼻腔炎を示唆する画像所見 | 喀痰・末梢血の好酸球↑ 呼気NO↑の場合あり |
末梢血の好酸球↑ 血清IgE値↑ |
| 治療 | マクロライド系抗菌薬 +去痰薬 |
β2刺激薬+ICS (一般の鎮咳薬無効) |
H1遮断薬内服+ICS (β2刺激薬・鎮咳薬無効) |
【喘息と比較】
| IgE | FEV1% | 呼気NO | |
| 気管支喘息 | ↑ | ↓ | ↑ |
| アスピリン喘息 | 不変 | ||
| 咳喘息 | ↑ | 不変 | ↑ |
| アトピー咳嗽 | ↑ | 不変 | 不変 |
慢性閉塞性肺疾患 COPD:Chronic obstructive pulmonary disease
COPDの概要
| 疫学 | 40歳以上の喫煙者に好発(40歳未満や非喫煙者のCOPDは稀) |
| リスク | 20 pack-years以上でリスクとなる |
| 病態 | 長期の喫煙などで有毒な粒子やガスが原因で肺に炎症が起こり、 ①終末気管支以下の肺胞壁が破壊されて肺胞腔が縮まなくなる(肺気腫) ②分泌腺過形成や末梢気道の線維化により末梢気道閉塞が起こる(慢性気管支炎) その結果、進行性で不可逆的な閉塞性換気障害が生じる疾患。 日本では圧倒的に肺気腫のパターンが多い。 |
①COPDを疑う症状
| ①慢性気管支炎症状 | 慢性的な湿性咳嗽、喀痰、喘鳴(咳受容体刺激) |
| ②肺気腫症状 | 労作時呼吸困難(拡散障害) |
| ③感冒時 | 感冒症状時の喘鳴や息切れ、反復する感冒症状、感冒の回復に時間がかかる |
②COPDの身体所見・検査所見
| 視診 | ①口すぼめ呼吸:気管支内圧↑により肺内の空気を出し易くする ②痩せ型:呼吸が苦しいため食欲不振 ③ビア樽状胸:弾性線維↓による肺の過膨張 ④胸鎖乳突筋の肥大:呼吸補助筋の使用 ⑤Dahl徴候:腹腔内圧を上昇させ横隔膜を挙上させる前屈位を好む ⑥Hoover徴候:重症では吸気時に肋間や鎖骨上窩の陥入がみられる |
| 聴診 | ①肺胞呼吸音減弱(肺胞壁破壊) ②wheezes(末梢気道閉塞)、coarse crackles(分泌物貯留) ③強制呼気延長6秒以上:大きく口を開けて吐き出す時間を測定 |
| 画像 | 胸部X線:①肺の過膨張像(肺野透過性↑)、②横隔膜平坦化、③滴状心、④CP角の鈍 胸部CT(急性増悪時は必ず撮像):全体的に黒っぽい(気腫性変化による低吸収域増加)、気道壁肥厚、胸郭前後径↑、気道壁肥厚、気道狭窄 |
③COPDの診断基準(①〜③を全て満たす)
| ① | 長期の喫煙歴・受動喫煙・職業性の粉塵・化学物質など曝露因子がある |
| ↑IPAG質問表を実施し、17点以上ならスパイロメトリーに進む (17点以上をカットオフとした場合、感度94%、特異度40%)  |
|
| ② | 気管支拡張薬吸入後の1秒率(FEV1/FVC)が70%未満である(=呼気時間の延長) |
| ↑SABA吸入15分後 or SAMA吸入30分後にスパイロメトリーで測定 | |
| SABA使用の例:サルタノールインヘラー100μgを4吸入 | |
| SAMA使用の例:イプラトロピウム | |
| ※ただし、気道感染など症状の増悪が診断の契機となった場合は状態が安定してから再評価 | |
| ③ | 他の気流閉塞をきたしうる疾患を除外している |
| ↑喘息、DPB、副鼻腔気管支症候群、気管支拡張症、閉塞性細気管支炎、リンパ脈管筋腫症、塵肺、肺結核などを除外 |
④病期分類(GOLD23)
GOLD23は気流閉塞の障害の程度で分類したもので、%FEV1を用いて評価する。GOLDグレード4に近づくほど予後が悪い。

⑤症状と増悪頻度の組み合わせによる重症度評価
COPDの重症度評価は症状の評価(mMRCとCAT)と1年間の増悪頻度の組み合わせで評価する。重症度の悪化は死亡率の上昇につながる。
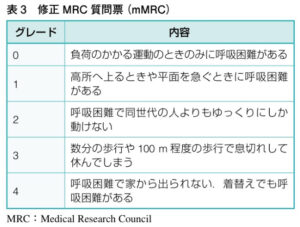
【修正MRC質問表(mMRC)】呼吸困難の重症度を評価するスケール(運動耐容能)
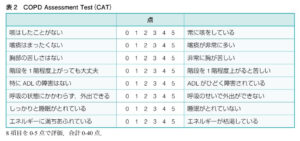
【COPD Assessment Test(CAT)】COPDが日常生活へ与えるの障害を評価(身体活動性)
| 5点未満 | 非喫煙者の正常上限 |
| 10点未満 | 非常に低い |
| 10〜20点 | 中程度 |
| 21〜29点 | 高い |
| 30点以上 | COPDによる影響が非常に高い |
【症状と1年間の増悪頻度の組み合わせで重症度を評価】
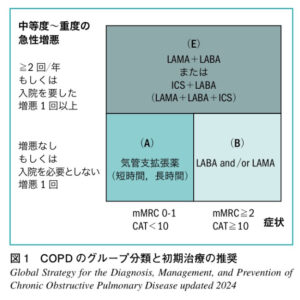
| Group A | 急性増悪低リスク・低症状 | 吸入気管支拡張薬 |
| Group B | 急性増悪低リスク・高症状 | LAMA and/or LABA |
| Group E | 急性増悪高リスク | LAMA+LABA or ICS+LABA or ICS+LAMA+LABA |
⑥全身の併存症・肺合併症の評価
| 全身の併存症 | COPDは全身の炎症性疾患でもあるため病期に関わらず併存症の評価・介入する |
| 例 | 栄養障害、骨格筋機能障害(サルコペニア)、心血管疾患(高血圧、心筋梗塞、狭心症、不整脈、脳卒中など)、不安・抑うつ、糖尿病、メタボ、貧血、胃潰瘍、胃食道逆流症、睡眠時無呼吸症候群、骨粗鬆症(動くと息切れするため) |
| 肺合併症 | 肺癌のリスクは2倍となるため年1回胸部CTスクリーニングを考慮 |
| 例 | ACO、肺癌、気腫合併肺線維症(CPFE:上肺野はCOPD+下肺野は肺線維症)、肺高血圧症(肺胞破壊により肺血管収縮)、気管支拡張症、気胸 |
⑦非薬物療法
| ①禁煙(電子も含む) | 禁煙で、症状・COPD急性増悪・少しの呼吸機能改善が見込める |
| ②ワクチン接種 | インフエンザ、肺炎球菌、COVID-19、帯状疱疹のワクチンを接種 |
| ③食事 | ・分食が基本:腹満により横隔膜運動が妨げられて呼吸困難感が増すため ・脂質割合が高い食事:呼吸商が小さくCO2産生↓ ・高エネルギー、高蛋白食:BCAAを多く含みタンパク異化抑制&合成促進する |
| ④呼吸リハビリ | グループB・Eはリハビリを開始 ・口すぼめ呼吸+ゆっくり腹式呼吸+運動療法 |
⑧薬物療法
【デバイスの選択】
| 加圧噴霧式定量吸入器 | ソフトミスト | ドライパウダー定量吸入器 | |
| 略語 | pMDI | SMI | DPI |
| 写真 |  |
 |
 |
| 利点 | 吸入力が弱くてもOK | ゆっくり吸入できる | 自分のタイミングで吸入 |
| 欠点 | 噴霧と吸入のタイミング | 操作方法が複雑 | ある程度の吸入力が必要 |
https://www.erca.go.jp/yobou/zensoku/basic/adult/control/inhalers/feature01.html
【重症度に応じた薬剤】
| A | SABA(or SAMA)→GOLDグレード2以上はLAMAやLABAを考慮 |
| SABA例)プロカテロール(メプチン®)1回10μg2吸入 頓用 | |
| B | LAMA→LABA→LAMA+LABA |
| LAMA例)チオトロピウム(スピリーバ®)1回2.5μg2吸入 1日1回 | |
| LAMA+LABA例)チオトロピウム+オロダテロール(スピオルト®)1回2.5μg+2.5μg2吸入 1日1回 | |
| E | LAMA+LABA(or ICS+LABA)→ICS+LAMA+LABA |
| <ICSを避けるべき場合> 繰り返す肺炎の既往、血中好酸球数100/μL未満、抗酸菌感染症の既往 |
|
| LAMA+LABA例)Bのスピオルトを参照 | |
| <ICSを推奨する場合> COPD急性増悪で入院歴がある、血中好酸球数300/μL以上、喘息の既往や合併 |
|
| ICS+LABA例)サルメテロール+フルチカゾン(アドエア®)1回1吸入 1日2回 | |
| ICS+LAMA+LABA例)スピリーバ+アドエア | |
| 他 | 喀痰が出る場合 |
| 例)カルボシステイン(ムコダイン®)500mg 1回1錠 1日3回 |
⑨在宅酸素療法(HOT)
| 導入基準 | ①PaO2 55%未満(=SpO2 88%未満)の場合 |
| ②SpO2 88〜90%程度で肺高血圧、うっ血性心不全、多血症を合併している場合 | |
| ③運動時PaO2 80%以下のとなる場合 | |
| 投与量 | PaO2 90%以上を維持できるように調節 |
COPDのフォロー
| ①現状の改善 | 症状やQOL改善、運動耐容能と身体活動性の維持向上 |
| ②将来のリスク低減 | 増悪の予防、疾患進行の抑制、併存症や肺合併症の評価治療予防 |
COPD急性増悪
COPD急性増悪の概要
| 病態 | COPD患者が急性の気道症状の増悪により薬剤治療の変更を必要とする状態。原因はウイルス感染症・細菌感染症が半数以上を占め、その他に花粉や粉塵などの環境因子が約20%である。 |
| 起因 | 原因ウイルス:ライノウイルス、RSウイルス、インフルエンザウイルスが多い 原因菌:肺炎球菌、インフル桿菌、モラクセラカタラーリスが多い |
| 症状 | 感冒などの呼吸器感染症で呼吸困難、咳・痰が増悪、膿性痰、胸部不快感 |
①鑑別疾患
| COPD急性増悪 | 息切れの増加、咳嗽や喀痰の増加、膿性痰の出現、胸部不快感の出現 |
| 気胸 | |
| 肺炎 | 多くは細菌性肺炎や誤嚥性肺炎を合併している |
| 肺塞栓症 | DVTエコー |
| 心不全急性増悪 |
②ABC評価・検査
| AB | SpO2 88-92%目標に管理、呼吸抑制はバックバルブ換気 |
| C | |
| D | 意識障害はバックバルブ換気 |
| Aガス | 急性呼吸性アシドーシス(pH 7.35以下、pCO2 45以上)はNIVやHFNC考慮 |
| 抗原検査 | COVID-19、インフルエンザを検討 |
| 採血 | PT、APTT、D-dimer、BNP、トロポニン |
| 心電図 | ACSを否定 |
| 胸部X線 | 気胸を否定、心拡大で心不全を疑う |
| 心エコー | 右室負荷で肺塞栓症、EF低下で心不全を疑う |
| 下肢エコー | 大腿静脈と膝下静脈の圧迫不可で肺塞栓症を疑う |
| 喀痰培養 | |
| 血液培養 |
③SAMA・SABA吸入(B)
SABAを投与し、効果不十分な場合はSAMAを吸入
| SABA | サルブタモール(ベネトリン®)0.5mL+生食5mLネブライザー 20分あけて反復投与 |
| SAMA | イプラトロピウム(アトロベント®)吸入 1回1〜2吸入 |
④ステロイド投与(C)
入院が必要な患者や安定期の病期がⅢ以上の症例では投与検討
| 経口 | プレドニゾロン(プレドニン®)30〜40mg 分1 5日間 |
| 注射 | メチルプレドニゾロン(ソルメドロール®)点滴 0.5mg/kg/6hr 5日間 |
⑤抗菌薬(A)
膿性痰、喀痰量増加、呼吸苦の増加、人工呼吸器管理の場合は投与を検討
| 通常時 | セフトリアキソン2g/24hr点滴 |
| 非定型肺炎カバー | アジスロマイシン500mg 分1 3日間 |
| 緑膿菌カバー | セフェピム0.5〜1g/12hr |
CO2ナルコーシス
| 病態 | 高度の高CO2血症により意識障害を来した病態で、①が最多。 ①慢性的な高CO2血症ではCO2濃度上昇による呼吸促進が麻痺し、O2濃度低下による呼吸促進が行われる。そこに高濃度O2を投与すると、O2不足解消により徐々に呼吸が抑制され、高CO2血症が悪化する。 ②事故または故意に高濃度のCO2を吸い込んだ場合。 |
| 症状 | PaCO2上昇に伴って末梢血管拡張により、 ①頭痛:脳浮腫→頭蓋内圧亢進 ②顔面紅潮、発汗 |
| 検査 | 身体所見:四肢温かい、縮瞳、呼吸数低下、意識レベル低下 動脈血ガス:呼吸性アシドーシス(PaCO2が70以上で意識混濁、200以上で昏睡状態) |
| 治療 | ①自発呼吸がある場合:必要最低限の酸素投与しながらバックバルブマスク、pH7.25未満を目安にNPPVを使用開始 ②自発呼吸がない場合:挿管して人工換気によってCO2拡散を促進する |
| 予防 | O2投与は低流量(0.5~1L)から開始する |
びまん性汎細気管支炎 DPB:Diffuse panbronchiolitis
| 疫学 | 東アジア人に多く、HLA-B54陽性者が多い。減少傾向。 |
| 病態 | 呼吸細気管支にびまん性の慢性炎症が起こる。 |
| 症状 | ①持続する多量の膿性痰→それに伴う息切れ・湿性咳嗽 【合併症】 慢性副鼻腔炎を高率で合併(約80%) |
| 検査 | 【身体検査】 打診:濁音 聴診:coarse crackles(分泌物貯留)、wheezes(気道閉塞) 【呼吸機能検査】 スパイログラムでFEV1%:70%以下、RV↑、肺拡散能・コンプライアンスは正常 【画像検査】 胸部X線:初期は肺の過膨張、進行期は両側下肺野を中心にびまん性粒状影 CT:両側びまん性二次小葉中心性粒状影、気管支拡張像+気管支壁肥厚 【血液検査】 寒冷凝集素値↑、赤沈↑CRP↑、IgA↑IgG↑ 【血液ガス】 PaO2↓・AaDO2開大(換気血流不均衡) 【喀痰培養】 初期や増悪時はインフル桿菌>肺炎球菌、進行すると緑膿菌に菌交代 |
| 治療 | 14員環マクロライド系(エリスロマイシン)を6ヶ月少量投与(気道の抗炎症作用) むやみに緑膿菌を殺菌しなくても改善する |



コメント