尿路の障害
尿失禁については症候学の排尿障害を参照。
【尿が出ない時の処置法】
| エコー検査 | 原因部位 | 治療 | 左の治療できない場合 |
| 膀胱に尿あり(尿閉) | 尿道 | 導尿、尿カテ | 膀胱瘻 |
| 膀胱に尿なし | 尿管 | 尿管ステント | 腎瘻→多尿で低K・低Naになりやすい! |
水腎症
| 病態 | 尿路の尿流障害により尿路内圧が上昇し、尿管・腎盂・腎杯の拡張を起こした状態。 水腎症の原因の約70%は腎盂尿管移行部狭窄症。 |
| 症状 | ①慢性的な持続疼痛 ②間欠的疼痛:体動や体位によって自然軽快する CVA叩打痛など |
| 検査 | 【画像検査】 エコー:尿路拡張 |
| 治療 | 原因疾患の治療 腎機能低下の場合:尿管ステント、腎瘻 |
【水腎症の原因疾患】
| 片側性 | 両側性 | |
| 原発性 | 腎盂尿管移行部狭窄症、 尿管瘤、VUR、馬蹄腎 |
VUR、馬蹄腎 |
| 続発性 | 腎盂・尿管結石、VUR、 膀胱癌、腎盂・尿管腫瘍、 後腹膜線維症 |
尿道結石、前立腺癌、前立腺肥大、 妊娠子宮、神経因性膀胱、VUR、 後腹膜線維症 |
膀胱尿管逆流 VUR:Vesicoureteral reflux
| 疫学 | 乳児では男児、幼児期以降は女児に多い |
| 病態 | 尿が膀胱充満時または排尿時に尿管・腎盂に逆流する疾患。両側性が多い。 0〜1歳児は生理的にVURが見られる。反復性尿路感染症の原因となる。 原発性:膀胱三角筋層の発育不全(最多)、重複腎盂尿管、異所尿管開口 続発性:膀胱壁の炎症、神経因性膀胱、尿道狭窄など |
| 症状 | 無症状 【合併症】反復する尿路感染症 |
| 検査 | 【排尿時膀胱尿道造影】 膀胱内に造影剤を注入し、排尿時に造影剤の尿管への逆流を認める(確定診断) 【画像検査】 99mTc-DMSA腎シンチグラフィ:腎瘢痕や分腎機能を評価 |
| 治療 | 小児:自然軽快が望めるため保存的治療 反復する尿素感染症がある場合:予防的抗菌薬投与を行い精査→膀胱尿管新吻合術 |
神経因性膀胱
| 病態 | 神経系が原因となる蓄尿障害・排尿障害。 ①排尿筋過活動を主体とした蓄尿障害:仙髄排尿中枢より中枢の神経障害 ②排尿筋低活動を主体とした尿排出障害:仙髄排尿中枢あるいはより末梢の神経障害 |
| 症状 | 下記参照 【合併症】 尿路感染、結石、水腎症、膀胱尿管逆流(VUR) |
| 検査 | 【画像検査】 尿路造影検査:膀胱壁の肥厚、肉柱形成 【尿流動態検査】 下記参照 |
| 治療 | 尿路感染治療、腎機能障害防止 |
【障害部位別】
| 障害部位 | ①大脳〜橋 | ①橋〜仙髄 | ②仙髄〜末梢神経 |
| 病態 | 通常、大脳は橋排尿中枢に抑制する命令を出している。しかし、パーキンソン病や脳血管障害などの脳疾患により、その抑制がかからず排尿反射が亢進し、突然強い尿意を感じて、耐えきれず失禁する。 | 脊髄損傷など脊髄に障害があると、尿意を求心性に大脳に伝えられず、仙髄を中心とした異常経路が形成され、排尿反射が起こり、排尿筋の不随意収縮により失禁する。 | 糖尿病などの末梢神経障害によって尿意を求心性に大脳に伝えられない、かつ遠心路も障害されて排尿反射も起こらない。その結果、残尿量増加により膀胱内圧が上昇して尿道閉鎖圧を超えると失禁する。 |
| 症状 | 尿意(+) ①切迫性尿失禁 ②過活動膀胱 |
尿意(ー) ①反射性尿失禁 |
尿意(ー) ①溢流性尿失禁 ②低活動膀胱、尿閉 |
| 尿流動態検査 | 排尿筋過活動 | 排尿筋過活動 排尿筋・括約筋協調不同 |
排尿筋低活動 尿道機能低下 |
| Lapides の分類 |
無抑制膀胱 | 反射性膀胱 | 自律性膀胱 知覚 or 運動麻痺性膀胱 |
低活動膀胱
| 病態 | 排尿筋低活動による排尿障害(うまく出せない)。 |
| 症状 | 尿勢低下、尿線途絶、排尿遅延、腹圧排尿、溢流性尿失禁 |
| 検査 | 尿流動態検査で尿勢低下、排尿時間延長 |
| 治療 | ChE阻害薬、前立腺肥大がある場合はα1遮断薬。 無効の場合は間欠的自己導尿(尿カテ留置は感染の可能性あり優先されない)、腹圧排尿(逆流して腎臓を痛める可能性あり)。 |
過活動膀胱 OAB:Overactive bladder
| 病態 | 排尿筋過活動による蓄尿障害(うまく溜められない)。 神経因性:パーキンソン病、脳血管障害、多発性硬化症(切迫性)、脊髄障害(反射性) 非神経因性:加齢、骨盤底筋群の脆弱化(腹圧性)、前立腺肥大(溢流性) |
| 症状 | ①尿意切迫感(必発):突然生じる強い尿意 ②頻尿、夜間頻尿:睡眠後に1回でもトイレに行けば夜間頻尿 ③切迫性尿失禁:見られる場合と見られない場合がある |
| 検査 | 【過活動膀胱症状スコア(OABSS)】 質問票は昼間頻尿、夜間頻尿、尿意切迫感、切迫性尿失禁の4項目からなる。尿意切迫感スコアが2点以上かつOABSSの合計が3点以上の場合、過活動膀胱と診断する |
| 治療 | 【行動療法】尿を我慢させる膀胱訓練、尿失禁を改善させる骨盤底筋群訓練 【薬物療法】抗コリン薬、β3刺激薬(女性の場合は直ちに開始できる。50歳以上の男性の場合は、前立腺肥大を合併している場合があるため、まずα1遮断薬を投与し、改善しない場合に投与を開始することが推奨されている。) |
腫瘍
前立腺肥大症(BPH)
| 病態 | 加齢に伴う移行領域(内腺)の過形成によって下部尿路障害をきたす疾患。前立腺肥大が起こる原因は不明だが、前立腺の機能維持にはアンドロゲンが必要である。 ※前立腺癌とは全く異なる疾患であり、肥大から癌に進行することはない。 |
| 症状 | 尿路狭窄症状(尿勢低下・尿線途絶・残尿感)、 膀胱圧迫症状(尿意切迫感・頻尿・夜間頻尿) |
| 検査 | 【身体検査】 問診:IPSS(国際前立腺症状スコア)で自覚症状を確認 【血液検査】 PSA基本的に正常値 【画像検査】 エコー:前立腺肥大・残尿を確認 尿流測定:尿流量低下 造影X線で松ぼっくり様の膀胱・膀胱憩室・膀胱壁不整(線維化による肉柱形成) |
| 治療 | 【行動療法】骨盤底筋群訓練、術後尿失禁に対する膀胱訓練 【薬物療法】 ①α1遮断薬:尿道平滑筋の弛緩作用(第一選択) ②PDE5阻害薬:尿道平滑筋の弛緩作用 ③5α還元酵素阻害薬:肥大が30ml以上の場合は前立腺を縮小 過活動膀胱症状がある場合は抗コリン薬やβ3刺激薬の併用を考慮する(抗コリン薬や葛根湯は尿閉を悪化させるため基本的に処方×)。 尿閉のため無理やりChE阻害薬を使用すると腎へ逆流する可能性があるため注意! 【手術】 TURP(経尿道的前立腺切除術):重症例では尿道を削る 経尿道的レーザー前立腺切除術:出血が少ないため最近増加 術後合併症:腹圧性尿失禁(外尿道括約筋が腹圧時の尿道圧上昇に耐えられず起こる)、逆行性射精(膀胱頸部の内尿道括約筋を切除するため、射精時に膀胱頸部が収縮せず精液が膀胱に逆流する) |
前立腺癌
| 疫学 | リスク因子:加齢、遺伝、人種、食生活の欧米化。死亡率増加傾向。 |
| 病態 | 前立腺の辺縁領域(外腺)に好発する腺癌(上皮性)。造骨性骨転移しやすい(前立腺静脈叢と脊椎静脈叢との直接交通があるため)。 |
| 症状 | 無症状。進行すると排尿障害。 |
| 検査 | 【血液検査】 PSA4ng/ml以上 【身体検査】 直腸指診で石様硬 【画像検査】 経直腸エコー:低エコー域 MRI:T2強調像で低信号 骨シンチグラフィ:骨転移を疑った場合 【前立腺針生検】 経直腸エコーガイド下生検 or 経会陰的生検 【Gleason score】 前立腺針生検を2ヶ所行い、優位な組織像のパターンを合計したものGleason scoreという。10点満点で8点以上は予後不良。 |
| 治療 | 転移の有無を確認し、転移がない場合は、PSA値・Gleason score・TNM分類によりリスク分類を行い、治療方針を決定する。 <前立腺内限局> 低リスク癌(PSA10以下、臨床病期pT2以下、生検2針以下陽性、GS6以下):監視療法 中リスク癌以上:前立腺全摘+外照射(強度変調放射線治療など) or 組織内照射(ヨウ素125密封小線源療法) <前立腺外浸潤> ホルモン療法:LHRHアゴニスト・アンタゴニスト、抗アンドロゲン薬 放射線療法(化学療法は基本的に行わない) 【放射線療法合併症】 急性期:頻尿、排尿・排便時痛、晩期:直腸炎(血便)や膀胱炎(血尿) 【術後合併症】 勃起不全、射精障害(精囊摘除のため)、尿失禁 前立腺治療を行うと基本的に性機能は失われる! |
腎細胞癌
| 疫学 | 50〜60代に多く、男性に多い リスク因子:肥満、喫煙、透析、VHL遺伝子など |
| 病態 | 近位尿細管上皮細胞由来の淡明細胞癌が多い(約80%)。腎細胞癌の半数にVHL遺伝子異常を認める。血行転移が主で肺>骨>肝の順に多い。EPOやPTH様物質を産生して赤血球増加症や高Ca血症をきたすこともある。腎静脈内に腫瘍塞栓を生じやすい。 |
| 症状 | 肉眼的血尿(最多)、腹部腫瘤、体重減少、 癌による尿管狭窄・血塊が尿管に閉塞して腰背部痛、発熱 |
| 検査 | 【画像検査】 造影CT:動脈相で高吸収、排泄相で低吸収を呈する(淡明細胞癌) 経静脈的尿路造影(IVU):腎盂・腎杯の圧排変形 MRI:hypervascular 【腎生検】 生検は禁忌:腫瘍播種の可能性のため |
| 治療 | 【手術】 腎部分切除:4cm以下の比較的小さな腎細胞癌 腎全摘:4cmの腎細胞癌(転移巣も含む) 【薬物療法】 腎細胞癌はケモラジには抵抗性のため、多発転移例には分子標的薬、免疫チェックポイント阻害薬が有効(肺転移の場合はIFNαやIL-2を使用) 分子標的薬(血管新生阻害薬):ソラフェニブ、スニチニブ mTOR阻害薬:エベロリムス(経口)、テムシロリムス(注射) 免疫CP阻害薬:ニボルマブ(抗PD-1抗体)、イピリムマブ(抗CTLA-4抗体) |
腎盂・尿管癌
| 病態 | 移行上皮癌(=尿路上皮癌)が多い。膀胱内に再発することが多い。 |
| 症状 | ①無症候性肉眼的血尿: 尿管が閉塞すれば水腎症 |
| 検査 | ①まず尿細胞診:陽性(クラスⅤ) 【画像検査】 造影CT:造影されない腎盂・尿管癌 経静脈的尿路造影(IVU):腎盂・腎杯の陰影欠損 MRI:hypovascular |
| 治療 | 腎尿管全摘術+膀胱部分切除+ケモラジ 腎尿管全摘除術:同側尿路内に多発・進展リスクがある腎盂癌・尿管癌 |
膀胱癌
| 病態 | 移行上皮癌が多い。60〜70代に多く、男性に多い。喫煙、芳香族アミン(染料に含まれる)などが危険因子である。腎盂と尿管で空間的・時間的に移行上皮癌が多発することに注意する。 ※膀胱頂部の腺癌は尿膜管癌を疑う(発症はまれで、膀胱癌より予後悪い)。 |
| 症状 | 無症候性肉眼的血尿。膀胱刺激症状を呈することもある。 |
| 検査 | ①尿細胞診検査、腹部エコー ②膀胱鏡:形態を確認し、TURBT(経尿道的膀胱腫瘍切除術)で生検し確定診断 【膀胱鏡所見】平坦型は上皮内癌。乳頭状は非浸潤癌が多く、結節状は浸潤癌が多い。 ③MRI:深達度評価 |
| 治療 | 上皮内癌:BCG膀胱内注入療法 筋層非浸潤癌:TURBTの後に化学療法やBCG膀胱内注入療法 筋層浸潤癌:根治的膀胱全摘術、骨盤リンパ節郭清、尿路変更術+化学療法 |
精巣癌(精巣腫瘍)
| 疫学 | 乳幼児・20〜30歳台で好発する(二相性)。精巣癌は1/10万人と稀 |
| 病態 | 95%が胚細胞腫瘍で、そのうちセミノーマが最多(50%)。乳幼児では卵黄囊腫が最多。 【病期分類】 Ⅰ期:転移なし Ⅱ期:横隔膜より下のリンパ節に転移(後腹膜リンパ節が多い) Ⅲ期:遠隔転移(肺が多い:精巣Vが下大静脈に流入するため) |
| 症状 | ①陰嚢の無痛性腫大(10%で急性精巣痛) ②呼吸困難・咳嗽:肺転移した場合 |
| 検査 | 【血液検査】 セミノーマ:LDH↑ 非セミノーマ:LDH↑、AFP↑(卵黄囊腫瘍、胎児性癌)、hCG↑(絨毛癌、胎児性癌) 【画像検査】 エコー:低エコー、陰嚢の透光性なし。 【生検】 生検は禁忌(腫瘍播種の可能性のため) (転移の有無に関わらず)高位精巣摘除術を行い組織学的に診断を確定する。 |
| 治療 | セミノーマ:ケモラジ(予後良好) 非セミノーマ:化学療法+後腹膜リンパ節郭清(予後不良)→×放射線治療 |
陰茎癌
| 疫学 | 50〜60代に好発 リスク因子:喫煙、不衛生、真性包茎、性感染症の既往、HPVなど |
| 病態 | 扁平上皮癌が多い。早期から鼠径リンパ節転移しやすい。 |
| 症状 | カリフラワー状の無痛性腫瘤(亀頭と包皮に多い) |
| 検査 | SCC↑ |
| 治療 | 切断+両側鼠径リンパ節郭清+ケモラジ |
尿路結石
| 疫学 | 男性に多い:テストステロンはシュウ酸の産生に関与する 夏に好発:脱水のため |
| 病態 | 尿路に結石が留まる疾患。上部尿路結石(腎結石・尿管結石)が90%以上を占め、片側性が多い。寝たきりや神経因性膀胱など、尿流停滞で全ての尿路結石の危険性↑する。 結石の成分は枠外の表を参照。 【発生部位】 ①腎結石:ときに珊瑚状結石がみられる、無症状が多い ②尿管結石:表面が金平糖状のものが多い。生理的狭窄部位で嵌頓しやすい ③膀胱結石:表面が滑らかで大型のものが多い。尿カテ長期留置で生じやすい ④尿道結石 |
| 症状 | ①突然の腰背部・側腹部の疝痛発作(会陰部への放散痛を伴う場合もある) ②血尿 ③悪心嘔吐 【合併症:緊急の処置が必要】 腎盂腎炎:発熱、悪寒戦慄などを認める 尿溢流:尿が腎周囲腔や尿管周囲など尿路外に溢れた状態 腎後性腎不全: |
| 検査 | 【身体検査】 打診:CVA(肋骨脊柱角)叩打痛 【尿検査】 尿潜血+ 【画像検査】 腹部エコー:病側の水腎症 腹部単純CT:全結石OK(確定診断) |
| 尿 | 尿路結石の成分予測としても使うことができる ●酸性尿:尿酸結石、シュウ酸Ca結石 ●アルカリ尿:リン酸Mgアンモニウム結石 |
| CT | ※5mm以下の結石はthin sliceを作成してもらう ・好発部位(腎盂尿管移行部、総腸骨A交叉部、尿管膀胱移行部)を中心に高吸収 ・二次所見:腎腫大、腎盂・腎杯・尿管拡張、腎周囲脂肪織濃度上昇 【dual-energy CT】 赤色:尿酸結石(クエン酸製剤の検討)、青色:非尿酸結石 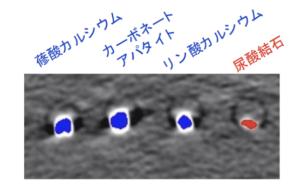 |
| 治療 | 【薬物療法(1cm未満の結石)】 5mm未満の結石は2週間以内に約80%自然排石する(6mm以上は泌尿器に紹介) ①NSAID坐薬(嘔吐のため内服△):発作時疼痛緩和 ②Ca結石:チアジド系利尿薬(尿細管でのCa排泄を抑制) ③尿酸結石:アロプリノール(尿酸生成抑制) ④シスチン結石:D-ペニシラミン、チオプロニン ⑤全ての結石:クエン酸製剤(Caとキレート結合して可溶性錯塩を形成し、シュウ酸Caやリン酸Caの生成抑制、尿酸性化して尿酸結石やシスチン結石発生予防)、炭酸水素Na 【薬物療法以外(1cm以上の結石)】 ・水腎症を伴い腎機能低下している場合 ①経皮的結石破砕術(PNL):2cm以上の腎結石の第一選択 ②体外衝撃波結石破砕術(ESWL):腎結石・尿管結石 ③経尿道的尿管破石術(TUL):主に尿管結石 【尿路の閉塞に伴う尿路感染症】 ①腎盂腎炎の治療に準じる ②尿管ステント留置術 or 腎瘻造設 |
| 生活 | ①水分を1日2L以上飲む(1cm未満の結石は飲水により自然排石) ②葉菜類野菜は茹でて食べる:シュウ酸は可溶性のため ③プリン体食制限:尿酸値を低下させるため ④塩分・糖分の過剰摂取禁止:尿中Caの排泄を増加させるため ⑤Ca摂取:シュウ酸は腸内でCaと結合して吸収されずに便として排泄されるため ⑥運転:痛みがなくても排石されるまで運転などは危険 |
【主な結石の成分】
| 形態・色 | 結石生じやすい尿pH | 特徴 | |
| シュウ酸Ca | 正八面体 | 酸性 | 結石の約80%を占める。 【原因】 ①副甲状腺機能亢進症(血中Ca↑→Ca排泄↑) ②ビタミンD3製剤(血中Ca↑→Ca排泄↑) ③ステロイド内服・クッシング病(尿中Ca↑) ④ビタミンC過剰摂取(シュウ酸Ca増加) ⑤ベンズブロマロン(シュウ酸Ca増加) |
| リン酸Ca | 針・板状 | アルカリ性 | 【原因】 ①〜③はシュウ酸と同じ ④Ⅰ型尿細管性アシドーシス ⑤炭酸脱水素酵素阻害薬(アセタゾラミド):尿をアルカリ化 |
| 尿酸 | 不規則板状 赤レンガ色 |
酸性 | 【原因】 ①痛風 ②ベンズブロマロン(尿中尿酸↑) ③ループ利尿薬服用 |
| シスチン | 六角形 | 酸性 | 【原因】 ①シスチン尿症 |
【ESWL(体外衝撃波結石破砕術)】
| 目的 | 自然排石が期待できない、腎機能低下を伴う場合に検討する |
| 早期合併症 | 直後:血尿、皮下出血、腎皮膜下血腫 数日後:stone street(破砕結石の尿管嵌頓)、膵炎、腸管損傷 |
| 晩期合併症 | 腎機能障害(破砕結石が影響)、高血圧、糖尿病 |
| 禁忌 | 妊婦(絶対的)、動脈瘤・未治療の尿路感染症など(相対的) |
陰嚢腫大をきたす疾患
| 無痛性 | 透光性あり | 腫瘤内に精巣あり | 陰嚢水腫 |
| 透光性あり | 腫瘤内に精巣なし | 精索水腫 | |
| 透光性なし | 精巣の腫大あり | 精巣腫瘍、結核性精巣炎 | |
| 透光性なし | 精巣の腫大なし | 精索静脈瘤、鼠径ヘルニア | |
| 有痛性 | 炎症所見なし | プレーン徴候あり | 精巣捻転症(緊急疾患) |
| 炎症所見あり | プレーン徴候なし+発熱 | 精巣炎・精巣上体炎(成人に多い) | |
| 精巣損傷 | ー | 外傷 |
【小】陰嚢水腫
| 病態 | 腹腔と(精巣固有)鞘膜腔が開存しており、鞘膜腔に漿液が貯留する無痛性陰嚢腫大。 |
| 症状 | 陰嚢腫大 |
| 検査 | ペンライトを当てると透光性あり。エコーで鼠径ヘルニアと鑑別 |
| 治療 | 2歳頃までに約8割が自然軽快することがあるため経過観察。 鼠径ヘルニアや停留精巣を合併する場合や学童期に入っても変化がみられない場合、開存している鞘状突起を結紮、精巣固有鞘膜の切除などを考慮する。 |
精巣静脈瘤(精索静脈瘤)
| 病態 | 主に左精巣Vに起こる静脈瘤。左精巣静脈は左腎静脈に流入するため、左精巣静脈の血管抵抗が高く、静脈瘤ができやすい(左側80%、両側15%、右側5%)。 特発性:原因不明(大部分) 症候性:左腎静脈の圧迫(ナットクラッカー現象)や腎細胞癌の静脈浸潤によって静脈が下大静脈へ戻れず精巣静脈瘤が生じる。 |
| 症状 | 多くは無症状。 【合併症】 男性不妊:陰嚢内温度上昇による造精機能障害(男性不妊の30〜40%)。 |
| 検査 | 【身体検査】 視診:立位や腹圧をかけると陰嚢が腫大することがある(臥位で消退) 【画像検査】 超音波カラードプラ:腹圧時に静脈血の逆流像 |
| 治療 | 精巣静脈結紮術 |
精巣捻転症(精索捻転症)
| 疫学 | 新生児と思春期に多い(ピークは13〜14歳) |
| 病態 | 精索を軸に回転する緊急疾患。思春期に多い。 |
| 症状 | ①突然の陰嚢痛:夜間睡眠中や早朝起床時に多い ②悪心嘔吐 |
| 検査 | 【身体検査】 プレーン症候陽性:腫大した精巣を持ち上げると痛みが増強する 精巣挙筋反射消失、陰嚢腫大 【画像検査】 カラードプラ超音波:血流の消失を確認 |
| 治療 | 緊急手術で整復+精巣固定術。対側精巣も捻転しやすい傾向があるため同時に精巣固定術を行う。6時間以内であれば造精機能温存が期待できる。精巣壊死の場合は摘出。 |
先天異常
停留精巣
| 疫学 | 低出生体重児に多い |
| 病態 | 発生過程で精巣が下降の途中で停留し陰嚢まで到達しない疾患。胎生期のテストステロンの分泌低下が原因の一つと考えられている。片側性が多い。 放置すると精子形成障害(不妊)、精巣腫瘍、鼠径ヘルニア、精巣捻転症のリスク↑ |
| 症状 | 陰嚢内に精巣を触知しない |
| 検査 | |
| 治療 | 1歳までは経過観察。それ移行自然下降しない場合は精巣固定術。 |
馬蹄腎
| 病態 | 左右の腎臓が峡部で融合する疾患。 |
| 症状 | 尿管が血管と腎臓に挟まれるため水腎症や尿路結石が起こりやすい。 |
| 検査 | |
| 治療 |
尿管異所開口
| 病態 | 尿管が正常の尿管開口部以外の場所に開口するもの。 男性:後部尿道、精囊、精巣上体に開口 女性:尿道、腟前庭、腟、子宮に開口 |
| 症状 | 男性:水腎症、尿路感染を起こしやすい 女性:持続的な尿失禁 |
| 検査 | インジゴカルミンを静注すると異常開口部から排泄がある |
| 治療 | 腎機能が良好なら尿管膀胱吻合術、腎機能不良なら腎尿管摘除術 |
勃起障害
勃起不全
| 病態 | 性的刺激→副交感神経興奮→血管拡張のいずれかの過程の障害。 |
| 原因 | 機能性:心因性(最多)、精神病性(うつ病、統合失調症) 内分泌性:精巣機能低下症、高プロラクチン血症、甲状腺機能低下症 神経性:脳血管障害、脊髄損傷、骨盤神経・陰部神経損傷 血管性:喫煙、糖尿病、動脈硬化、高血圧など その他:慢性腎不全、直腸癌や前立腺癌などの術後合併症 |
| 検査 | 切手法など |
| 治療 | PDE5阻害薬 |
持続勃起症
| 虚血性 | 非虚血性 | |
| 病態 | 外傷や腫瘍細胞(白血病など)によって陰茎海綿体の陰茎静脈が閉塞し、4時間以上勃起が持続する疾患。 | 外傷によって陰茎動脈損傷が起こり、陰茎海綿体に血液が流入して4時間以上勃起が持続する疾患。 |
| 症状 | 疼痛、壊死 | 疼痛や壊死なし |
| 検査 | ||
| 治療 | 陰茎海綿体穿刺により脱血、フェニレフリン注射により海綿体流入血阻止、陰茎尿道海綿体吻合術(治療が遅れると勃起不全となる) | 自然軽快 |


コメント