急性咽頭蓋炎(声門上炎) Acute epiglottitis
耳鼻咽喉科を参照
急性声門下喉頭炎(クループ症候群) Acute subglottic laryngitis
耳鼻咽喉科を参照
急性細気管支炎 Acute bronchiolitis
| 疫学 | 6ヶ月前後の乳児に好発。冬季に流行。 |
| 病態 | 下気道のウイルス感染症で、細気管支が浮腫や分泌亢進により狭窄して閉塞性障害をきたす。RSウイルス(約50%)、パラインフルエンザVが多い。 |
| 症状 | 発熱、咳嗽、チアノーゼ、鼻翼・陥没呼吸、喘鳴を伴う呼気性呼吸困難 |
| 検査 | 【身体検査】 聴診:呼気性喘鳴(wheezes)、呼気延長 【画像検査】 胸部X線:肺の過膨張、透過性亢進、散在性の小粒状陰影 |
| 治療 | 経過観察(2週間前後で自然治癒)または対症療法(ネブライザーによる加湿吸入など) |
肺炎の概要 Pneumonia
結核と肺癌に注意する!(経過が穏やかで、酸素化障害がなく、全身状態良好なことが多い)
| 肺炎の定義 | 病原微生物により生じる急性の肺実質の炎症性疾患。 |
| 肺炎の診断基準 | ①肺炎に合致する症状(発熱、呼吸困難、咳嗽、喀痰増加など) ②胸部画像検査における新たな浸潤影 肺炎と判断したら、CAP/HAP/VAPを区別する! |
| 肺炎の経過基準 | 頻脈、低血圧:約2日で改善 発熱、頻呼吸、低酸素血症:約3日で改善 咳嗽、倦怠感:約5日〜14日で改善 |
| 肺炎治療において抗菌薬の早期の効果判定 | 1回目は治療開始3日目に評価 ①体温、②咳嗽、③喀痰量(白血球、CRPなどの検査所見は効果判定に用いない)2項目以上が改善あれば効果ありと判定 |
発生場所による肺炎の分類
| 定義 | 重症度判定 | |
| 市中肺炎 (CAP) |
病院外で日常生活をしていた人に発症した肺炎。上気道炎に引き続いて発症することが多い。 ※医療介護関連肺炎(NHCAP)は現在CAPの概念に包括されている。 【原因菌】 1位:肺炎球菌、2位:インフルエンザ桿菌、モラクセラ |
A-DROP |
| 院内肺炎 (HAP) |
入院48時間以降に新しく発症した肺炎。 原因は人工呼吸器関連肺炎(VAP)が最多(VAPは人工呼吸開始48時間以降に新たに発症した肺炎のこと)。他にも誤嚥など 【原因菌】 原因菌は病院によって様々だが、MRSA(最多)、緑膿菌、クレブシエラ、アシネトバクター、肺炎球菌、真菌など。常に耐性菌が起因菌になる可能性を考慮すること。 |
I-ROAD |
侵襲部位による分類(現在はほとんど気管支肺炎)
| 大葉性肺炎 肺胞性肺炎 |
代表菌は肺炎球菌、レジオネラ、クレブシエラ。病原体を含む滲出物が肺胞腔内に充満し、それがコーン孔を通って一葉に拡大する感染力の強い肺炎。 |
| 気管支肺炎 | 代表菌はインフル桿菌、黄色ブドウ球菌、緑膿菌など。細気管支中心に増殖し、その細気管支が支配する二次小葉が侵される。その結果、気管支周囲に浸潤影を呈する肺炎。 |
特徴的な病歴と原因菌
| 病歴 | 原因菌 |
| 家庭内・職場で流行 | 非定型肺炎(マイコプラズマ、クラミドフィラ) |
| インフルエンザ流行期 | 黄色ブドウ球菌、肺炎球菌 |
| 脾臓摘出後 | 肺炎球菌、インフルエンザ桿菌 |
| 循環式浴槽、温泉 | レジオネラ |
| ペット飼育歴(鳥) | オウム病クラミジア |
| 意識障害、嚥下障害 | 誤嚥(嫌気性菌、緑膿菌) |
| アルコール中毒 | クレブシエラ、肺炎球菌、嫌気性菌 |
| 同性愛、性感染症 | ニューモシスチス、CMVなど |
| COPD患者 | インフルエンザ桿菌、モラクセラ・カタラリス、肺炎球菌 |
| 頻回の入院歴、高齢者施設 | 緑膿菌(培養歴を要確認) |
| 透析患者、低栄養、ホームレス | 結核 |
市中肺炎(CAP)
市中肺炎と診断したら行うこと
| ①敗血症の有無の確認 | qSOFA確認→敗血症があれば入院 |
| ②重症度判定 | A-DROP(市中肺炎の重症度分類)で確認 |
| ③治療場の決定 | A-DROPの点数で決定 |
| ④培養提出 | 痰培養、血液培養、可能であれば喀痰グラム染色 |
| ⑤起因菌の同定 | 定型肺炎(細菌性肺炎)or 非定型肺炎 or 両方 |
| ⑥抗菌薬の決定 | 初期はエンピリックに |
【A-DROP】
| A-DROP | 1項目1点 | 重症度 |
| Age | 男性70歳以上、女性75歳以上 | 0点:軽症→外来 |
| Dehydration | BUN:21以上 or 脱水症状 | 1〜2点:中等症→外来 or 入院 |
| Respiration | SpO2:90%以下(呼吸数30以上も重要) | 3点:重症→入院 |
| Orientation | 意識障害あり | 4〜5点:超重症→ICU |
| Pressure | 収縮期血圧:90以下 | 通常、肺炎は解熱後2〜3日で退院 |
【市中肺炎の原因分類】
市中肺炎の20%がウイルス性と言われている。
| 定型肺炎(いわゆる細菌性肺炎) | 非定型肺炎(グラム染色されない肺炎) | |
| 特徴 | 高齢者、基礎疾患あり | 基礎疾患ほぼなし、60歳未満 |
| 湿性咳嗽+膿性痰 胸部聴診で異常あり |
乾性咳嗽(痰少ない)、関節痛や皮疹などの肺外症状ある場合がある | |
| WBC↑(特に好中球) | WBC上昇しない(WBC1万未満) | |
| クレブシエラはペニシリン無効 | βラクタム系無効 | |
| 原因 病原体 |
肺炎球菌、インフルエンザ桿菌、モラクセラ・カタラーリス、クレブシエラ、黄色ブドウ球菌、緑膿菌、嫌気性菌など | 細菌性:マイコプラズマ、クラミドフィラ、レジオネラなど ウイルス:インフルエンザ、COVID-19など |
| 特殊 検査 |
肺炎球菌は尿中抗原(ワクチン接種5日間程度は尿中抗原が偽陽性になる) | レジオネラは尿中抗原 マイコプラズマは咽頭ぬぐい液LAMP法 |
| 喀痰 検査 |
グラム染色で検出できることが多い | グラム染色で検出できない |
細菌性肺炎 Bacterial pneumonia
| 病態 | 健常成人では、感冒後の二次性細菌性肺炎が多く、咳嗽に加えて膿性喀痰が特徴である。 ①肺炎球菌肺炎 ②黄色ブドウ球菌肺炎 ③レンサ球菌肺炎 ④クレブシエラ肺炎(肺炎桿菌肺炎) |
| 症状 | ①呼吸器症状:湿性咳嗽+膿性喀痰、呼吸困難、ときに胸痛 ②全身症状:発熱、倦怠感 |
| 他覚 | 【聴診】吸気終末の水泡音 |
| 検査 | 【喀痰検査】 グラム染色 【画像検査】 胸部X線:気管支透亮像を伴う浸潤影 |
| 治療 | <外来治療> 3日間後に再受診させ治療効果判定。菌血症を伴い場合は合計7〜10日投与、伴う場合は14日間投与。 ①オグサワ(オーグメンチン®+サワシリン250mg®)=アモキシシリン500mg+クラブラン酸125mg/回 1日3回 3日間 ※ニューキノロンは結核のpartial treatmentとなるため肺炎の第一選択とならない! ②レボフロキサシン(クラビット®)500mg 1日1回 3日間 ③モキシフロキサシン(アベロックス®)400mg 1日1回 3日間 <入院治療> 治療効果判定・投与期間は上記同様。 ①セフトリアキソン(ロセフィン®)2g/日 静注 ②アンピシリン・スルバクタム(ユナシン®-S)1.5〜3g/6hr 静注 ③レボフロキサシン(ペニシリンアレルギーの場合) <緑膿菌カバー> ・COPD、気管支拡張、気管切開後など肺の構造異常ある患者 ・1年以内の緑膿菌感染の既往 ・90日以内の入院歴や静注による抗菌薬投与歴 ・免疫不全状態 ・グラム染色で緑膿菌を疑うGNR(+) <MRSAカバー> ・インフルエンザ罹患後 ・MRSA検出歴あり ・90日以内の入院歴や静注による抗菌薬投与歴 ・グラム染色でGPCクラスター(+) |
| 予防 | 肺炎球菌ワクチン(ワクチン接種5日間程度は尿中抗原が偽陽性になる) |
非定型肺炎 Atipical pneumonia
| マイコプラズマ肺炎 | グラム染色できない菌・マイコプラズマを参照 |
| クラミジア肺炎 | グラム染色できない菌・肺炎クラミジアを参照 |
| レジオネラ肺炎 | グラム染色できない菌・レジオネラ菌を参照 |
| 治療 | <外来治療> ①アジスロマイシン(ジスロマック®)500mg 1日1回 3日間 ※マイコプラズマに対しては耐性菌がある場合が多いため、クラリスロマイシンに変更する。 ②レボフロキサシン500mg 1日1回 3日間 ③モキシフロキサシン400mg 1日1回 3日間 3日間使用しても症状の改善に乏しい場合は、細菌性肺炎を考えた抗菌薬を追加する。 ※アジスロマイシン投与48〜72時間で解熱しない場合、マクロライド耐性マイコプラズマ肺炎を疑い、テトラサイクリンまたはニューキノロンを投与する。 |
ウイルス性肺炎
| 病態 | ウイルスが経気道的に肺胞に到達、もしくは血行性に肺胞に到達して肺炎を生じる。 乳児期:RSウイルス 学童期以降:インフルエンザウイルス 免疫不全時:サイトメガロウイルス、水痘ウイルス、麻疹ウイルス ウイルス性肺炎の特徴は①WBC↑なし、②胸部理学所見乏しい、③抗菌薬に対する反応不良である。 |
| 症状 | 発熱、筋肉痛、関節痛、鼻水、咽頭痛、咳嗽、喀痰 |
| 検査 | 様々 |
| 治療 | 基本、対症療法 |
誤嚥性肺炎(嚥下性肺炎) aspiration pneumonia
| 病態 | 食物などの異物が気道に入り、その中に含まれている細菌が増殖し、細菌に対する炎症が起こる細菌性肺炎(頻度:口腔分泌物>食物・胃酸)。食事中に起こると思われがちだが、多くは不顕性誤嚥(microaspiration)で、嚥下反射が低下している睡眠時に誤嚥が好発する。顕性誤嚥の場合はARDSに進行する場合がある。繰り返す場合は嚥下機能評価を行う。 |
| 危険因子 | ①神経疾患:脳血管障害、Parkinson病、認知症など ②意識障害・せん妄 ③高齢者・寝たきり状態・サルコペニア ④消化管疾患:胃食道逆流、食道運動異常、胃切除後(メンデルソン症候群) ⑤医原性:鎮静薬・睡眠薬、抗精神病薬、経管栄養、抗コリン |
| 起因菌 | 肺炎球菌(最多)、レンサ球菌、黄色ブドウ球菌、緑膿菌、腸内細菌(大腸菌など)と口腔内嫌気性菌の混合感染 |
| 症状 | 肺炎症状に同じ(右肺に多い) |
| 検査 | 【画像検査】 胸部X線:両肺背側(特に右)にコンソリデーション、比較的中枢側の気管支壁肥厚 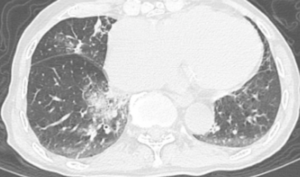 【喀痰培養】原因菌特定 【嚥下機能評価】嚥下造影など |
| 診断 | 嚥下障害の存在+胸部画像でコンソリデーション+末梢血白血球数10000以上の上昇 |
| 治療 | ①絶食 ②βラクタマーゼ阻害薬配合ペニシリン系 ※肺膿瘍や膿胸などの併発を除いて、ルーチンの嫌気性菌カバーは推奨されてない |
| 予防 | ①口腔内ケア ②きざみ食・とろみ食 ③座位での管理(30°以上のベッドUP) ④ACE阻害薬、シロスタゾール、アマンタジン(嚥下・咳反射の改善) ⑤気管チューブのカフ圧の調整 |
院内肺炎(HAP)
| ①患者背景の評価 | 易反復性の誤嚥性肺炎のリスク、老衰状態・疾患末期に該当するなら個人・家族の意思やQOLを考慮した治療やケアを行う。 上記に該当しない、もしくは積極的な治療を希望する場合は②へ |
| ②敗血症の有無の確認 | qSOFAで確認 |
| ③重症度判定 | I-ROADで確認(軽症、中等症、重症) |
| ④耐性菌リスク評価 | 1、過去90日の経静脈的抗菌薬の使用歴 2、過去90日以内に2日以上の入院歴 3、免疫抑制状態 4、活動性の低下:歩行不能、PS3以下、経管 or CV栄養など 上記2項目以上該当で耐性菌の高リスク群 |
| ⑤喀痰培養 | 過去に緑膿菌やMRSAが検出されている場合はカバーを検討 |
| ⑥抗菌薬の決定 | ①軽症〜中等症:エスカレーション治療 ②重症かつ耐性菌リスクなし:デエスカレーション治療(単剤) ③重症かつ耐性菌リスクあり:デエスカレーション治療(多剤) |
| MRSAの初期治療 | ・バンコマイシン 15mg/kg 1日2回 トラフに合わせて調整 ・リネゾリド(ザイボックス®)600mg 1日2回 ・テイコプラニン(タゴシッド®)400mg 1日1回 |
| 緑膿菌の初期治療 | ・タゾピペ(ゾシン®) 4.5g 1日4回 ・セフェピム1〜2g/8hr ・セフタジジム2g/8hr ・アズトレオナム2g/8hr 一般的には7日間投与。解熱から48時間以上経過し、自覚症状が改善し、血液検査で炎症の改善が得られていることを参考にする。 |
肺膿瘍(肺化膿症) Pulmonary abscess
| 病態 | 肺炎の中で中心部が壊死し、膿瘍・空洞を形成したもの。歯科治療後など健常成人にも発症することがある。 【肺膿瘍と膿胸との違い】 肺膿瘍:肺内の膿瘍形成 膿胸:臓側胸膜と壁側胸膜間の膿瘍形成 |
| 起因菌 | 口腔内嫌気性菌(最多)、黄色ブドウ球菌、クレブシエラ、大腸菌、緑膿菌など |
| 症状 | 発熱、咳嗽、腐敗臭のある膿性痰(嫌気性菌)、血痰 |
| 検査 | 【画像検査】 胸部(造影)CT:コンソリデーションの中の空洞や液体貯留像(低吸収域)を認め、空洞の中にニボーを認める場合がある。造影すると空洞化前の壊死巣の描出が可能。 |
| 治療 | 抗菌薬投与、抗菌薬抵抗性の場合はドレナージ |
膿胸 Pyothorax(感染性胸膜炎)
| 急性膿胸 | 慢性膿胸 | |
| 病態 | 主に肺炎に続発して、胸腔内に膿性胸水が貯留した病態。起因菌は黄色ブドウ球菌、クレブシエラが多い。 | 慢性に胸腔内に膿性胸水が貯留した病態。経過中に悪性リンパ腫を合併することがある。 |
| 症状 | 発熱、胸痛、呼吸困難 | 呼吸困難 |
| 検査 | 【胸部X線】胸水貯留像 【血液検査】白血球↑、CRP↑ 【胸腔穿刺】膿性胸水→起因菌確定 |
【胸部X線】胸水貯留像 【血液検査】CRP↑ 【胸腔穿刺】膿性胸水→起因菌確定 |
| 治療 | 検査と同時に胸腔ドレナージ+抗菌薬投与 | 左に同じ |
肺結核症 Tuberculosis
結核菌を参照。
非結核性抗酸菌症 NTM:Nontuberculous mycobacteriosis
NTMを参照。


コメント