肺炎の概要 Pneumonia
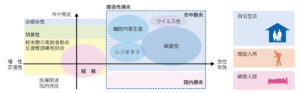
結核と肺癌に注意する(経過が穏やかで、酸素化障害がなく、全身状態良好なことが多い)
| 肺炎の定義 | 病原微生物により生じる急性の肺実質の炎症性疾患 |
| 発生場所による分類 | 市中肺炎:病院外で日常生活をしていた人に発症した肺炎 院内肺炎:入院48時間以降に新しく発症した肺炎 |
| 肺炎の原因菌 | 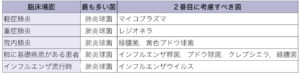 |
| 耐性菌の種類 |  外来で問題になる耐性菌:緑膿菌、PRSP、BLNAR、マクロライド耐性肺炎球菌、マクロライド耐性マイコプラズマ 外来で問題になる耐性菌:緑膿菌、PRSP、BLNAR、マクロライド耐性肺炎球菌、マクロライド耐性マイコプラズマ |
侵襲部位による分類(現在はほとんど気管支肺炎)
| 大葉性肺炎 肺胞性肺炎 |
代表菌は肺炎球菌、レジオネラ、クレブシエラ。病原体を含む滲出物が肺胞腔内に充満し、それがコーン孔を通って一葉に拡大する感染力の強い肺炎。 |
| 気管支肺炎 | 代表菌はインフル桿菌、黄色ブドウ球菌、緑膿菌など。細気管支中心に増殖し、その細気管支が支配する二次小葉が侵される。その結果、気管支周囲に浸潤影を呈する肺炎。 |
特徴的な病歴と原因菌
| 病歴 | 原因菌 |
| 家庭内・職場で流行 | 非定型肺炎(ウイルス、マイコプラズマ、クラミドフィラ) |
| インフルエンザ流行期 | 黄色ブドウ球菌、肺炎球菌 |
| 脾臓摘出後 | 肺炎球菌、インフルエンザ桿菌 |
| 循環式浴槽、温泉 | レジオネラ |
| ペット飼育歴(鳥) | オウム病クラミジア |
| 意識障害、嚥下障害 | 誤嚥(嫌気性菌、緑膿菌) |
| アルコール中毒 | クレブシエラ、肺炎球菌、嫌気性菌 |
| 同性愛、性感染症 | ニューモシスチス、CMVなど |
| COPD患者 | インフルエンザ桿菌、モラクセラ・カタラリス、肺炎球菌 |
| 頻回の入院歴、高齢者施設 | 緑膿菌(培養歴を要確認) |
| 透析患者、低栄養、ホームレス | 結核 |
市中肺炎 CAP:Community-Acquired Pneumonia
市中肺炎
| 定型肺炎 | ||
| 非定型肺炎 | 市中肺炎の約15% | 上気道症状あり、WBC↑なければウイルス性肺炎疑う |
市中肺炎の診療の流れ
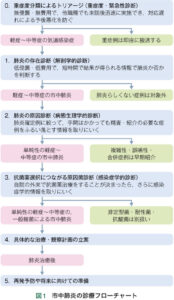
①重症度分類によるトリアージ
ABCD法かA-DROP+qSOFAを行う
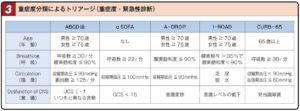
【A-DROP】
| A-DROP | 1項目1点 | 重症度 |
| Age | 男性70歳以上、女性75歳以上 | 0点:軽症→外来 |
| Dehydration | BUN:21以上 or 脱水症状 | 1〜2点:中等症→外来 or 入院 |
| Respiration | SpO2:90%以下(呼吸数30以上も重要) | 3点:重症→入院 |
| Orientation | 意識障害あり | 4〜5点:超重症→ICU |
| Pressure | 収縮期血圧:90以下 | 通常、肺炎は解熱後2〜3日で退院 |
②肺炎があるか否かを診断
| 確認事項 | 全身症状と呼吸器症状を組み合わせて判断 |
| ①全身症状 | 熱感、悪寒、寝汗、倦怠感、食欲不振(重症度や入院の必要性に役立つ) |
| ②呼吸器症状 | 上気道症状:鼻汁・鼻閉、耳痛・難聴、咽頭痛(肺炎らしくない) |
| 下気道症状:咳嗽・喀痰、呼吸苦、胸痛(肺炎らしい) | |
| ③随伴症状 | 呼吸器症状+頭痛・朦朧:肺炎球菌性髄膜炎の可能性 |
| 呼吸器症状+関節痛・筋肉痛:マイコプラズマの可能性 | |
| 呼吸器症状+下痢:レジオネラの可能性 | |
| ④聴診 | cracklesは感度特異度が低く、高齢者では生理的cracklesがある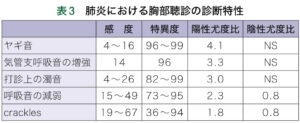 |
| ⑤バイタル | BT37.8℃以上・HR100/分以上・RR20/分以上を全て満たせば肺炎の感度97% |
| ⑥CPR | 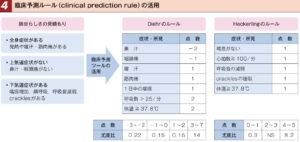 |
| ⑦胸部Xp | CPRから事前確率が高ければ胸部Xpを撮像 |
| 脱水、発症24時間以内、WBC減少などは胸部Xpで偽陰性になりやすい点に注意 |
③肺炎の原因診断
| ①追加の病歴聴取 | 複雑性の評価:肺の基礎疾患、免疫異常、主要臓器の慢性疾患、悪性腫瘍を常に把握整理することで的確な肺炎治療につながる |
| 誤嚥性の評価:誤嚥性肺炎のリスクあれば死亡率が高くなるため、リハビリや栄養療法も調整が必要となる |
|
| ②合併症の評価 | 主に胸水・膿胸の検索:胸膜摩擦音、胸部打診、呼吸音減弱 |
| 主に心内膜炎・髄膜炎の検索:心雑音、心膜摩擦音、意識障害、項部硬直 | |
| ③胸部CT | 胸部Xpで肺炎が確定した患者へのルーチン撮影はエビデンスに乏しい |
| ④心電図 | 胸痛、呼吸不全の原因としての心疾患の検索 |
④抗菌薬選択につながる原因菌検索
| ①非定型肺炎の可能性 | 4/6項目以上で非定型肺炎を疑う |
| 上下気道症状+全身症状:マイコプラズマやクラミジアを疑う | |
| 全身症状・随伴症状>気道症状:レジオネラ、オウム病、Q熱を疑う | |
| ②耐性菌の可能性 | 肺の解剖学的異常や免疫不全のある場合、緑膿菌の可能性を考慮する |
| ③迅速検査 | 尿中肺炎球菌&レジオネラ抗原検査:重症肺炎や複雑性肺炎で考慮 |
| ④喀痰培養 | ICU入室症例、耐性菌リスクのある症例では実施 |
| ⑤血液培養 | 重症例、基礎疾患のある患者、肺炎球菌疑い、空洞を認める症例で実施 |
| ⑥LAMP法 | マイコプラズマ肺炎を疑った場合は喀痰のLAMP法を実施 |
⑤治療法の選択
| ①経験的治療 | 肺炎球菌、インフルエンザ菌、モラキセラ、マイコプラズマ、クラミジア、レジオネラの6つを最低カバーする(ニューキノロンは結核のpartial treatmentとなるため肺炎の第一選択とならない!) βラクタムアレルギーの場合:テトラサイクリン系やST合剤を選択 βラクタムアレルギーの場合:テトラサイクリン系やST合剤を選択※アジスロマイシン投与48〜72時間で解熱しない場合、マクロライド耐性マイコプラズマ肺炎を疑い、テトラサイクリンまたはニューキノロンを投与する |
| ②原因菌想定治療 | 細菌学的情報に応じて適切な範囲に絞った抗菌薬選択を行う 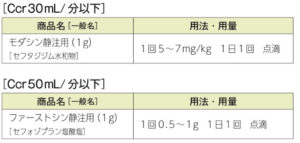 |
| ③標的治療 | 培養検査で原因菌の種類と薬剤感受性が確定した後は最も治療成績のより抗菌薬に切り替える(地域によって感受性異なる) |
| 併用薬の中止・減量 | 慢性疾患の安定期治療の中止・減量の検討(ACEI/ARB、利尿薬、免疫抑制薬の中止など) |
| 酸素療法 | SpO2 90〜94%になるよう調整(CO2貯留リスクあれば88〜92%) |
| 輸液療法 | 重症感染症ではややドライ気味に管理、1日1000mL以下 |
⑥肺炎の経過
| ①初期治療成果モニタリング | 以下の順に改善するため、3日間後に治療反応性評価。(血液検査や画像検査の所見が正常化するには1週間以上かかるため治療反応性評価には用いない) |
| ②合併症のモニタリング | 炎症・輸液関連の心血管疾患が有意に増加 |
| 肺化膿症 | ①気管支の炎症が強く粘液分泌や気管支壁肥厚による気道閉塞が生じると嫌気性菌による肺化膿症を合併する ②既存の肺構造が傷害されている部位に組織傷害性の強い黄色ブドウ球菌やクレブシエラが感染すると肺化膿症を合併する |
| 膿胸 | ①肺炎随伴性胸水 ②肺炎球菌性肺炎 |
| ③治療終了基準 | 軽症〜中等症の単純性市中肺炎は約5〜7日間の抗菌薬治療で良いが、解熱に時間がかかったりバイタルが不安定であれば安易に5日間で抗菌薬終了すべきでない。 |
⑦再発防止

誤嚥性肺炎(嚥下性肺炎) aspiration pneumonia
| 病態 | 食物などの異物が気道に入り、その中に含まれている細菌が増殖し、細菌に対する炎症が起こる細菌性肺炎(頻度:口腔分泌物>食物・胃酸)。食事中に起こると思われがちだが、多くは不顕性誤嚥(microaspiration)で、嚥下反射が低下している睡眠時に誤嚥が好発する。顕性誤嚥の場合はARDSに進行する場合がある。繰り返す場合は嚥下機能評価を行う。 |
| 危険因子 | ①神経疾患:脳血管障害、Parkinson病、認知症など ②意識障害・せん妄 ③高齢者・寝たきり状態・サルコペニア ④消化管疾患:胃食道逆流、食道運動異常、胃切除後(メンデルソン症候群) ⑤医原性:鎮静薬・睡眠薬、抗精神病薬、経管栄養、抗コリン |
| 起因菌 | 肺炎球菌(最多)、レンサ球菌、黄色ブドウ球菌、緑膿菌、腸内細菌(大腸菌など)と口腔内嫌気性菌の混合感染 |
| 症状 | 肺炎症状に同じ(右肺に多い) |
| 検査 | 【画像検査】 胸部X線:両肺背側(特に右)にコンソリデーション、比較的中枢側の気管支壁肥厚 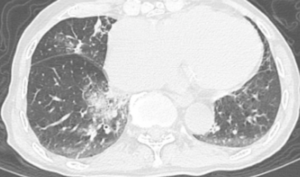 【喀痰培養】原因菌特定 【嚥下機能評価】嚥下造影など |
| 診断 | 嚥下障害の存在+胸部画像でコンソリデーション+末梢血白血球数10000以上の上昇 |
| 治療 | ①絶食 ②βラクタマーゼ阻害薬配合ペニシリン系 ※肺膿瘍や膿胸などの併発を除いて、ルーチンの嫌気性菌カバーは推奨されてない |
| 予防 | ①口腔内ケア ②きざみ食・とろみ食 ③座位での管理(30°以上のベッドUP) ④ACE阻害薬、シロスタゾール、アマンタジン(嚥下・咳反射の改善) ⑤気管チューブのカフ圧の調整 |
院内肺炎 HAP:Hospital-Acquired Pneumonia
原因は人工呼吸器関連肺炎(VAP)が最多(VAPは人工呼吸開始48時間以降に新たに発症した肺炎のこと)。他にも誤嚥など
【原因菌】
原因菌は病院によって様々だが、MRSA(最多)、緑膿菌、クレブシエラ、アシネトバクター、肺炎球菌、真菌など。常に耐性菌が起因菌になる可能性を考慮すること。
| ①患者背景の評価 | 易反復性の誤嚥性肺炎のリスク、老衰状態・疾患末期に該当するなら個人・家族の意思やQOLを考慮した治療やケアを行う。 上記に該当しない、もしくは積極的な治療を希望する場合は②へ |
| ②敗血症の有無の確認 | qSOFAで確認 |
| ③重症度判定 | I-ROADで確認(軽症、中等症、重症) |
| ④耐性菌リスク評価 | 1、過去90日の経静脈的抗菌薬の使用歴 2、過去90日以内に2日以上の入院歴 3、免疫抑制状態 4、活動性の低下:歩行不能、PS3以下、経管 or CV栄養など 上記2項目以上該当で耐性菌の高リスク群 |
| ⑤喀痰培養 | 過去に緑膿菌やMRSAが検出されている場合はカバーを検討 |
| ⑥抗菌薬の決定 | ①軽症〜中等症:エスカレーション治療 ②重症かつ耐性菌リスクなし:デエスカレーション治療(単剤) ③重症かつ耐性菌リスクあり:デエスカレーション治療(多剤) |
| MRSAの初期治療 | ・バンコマイシン 15mg/kg 1日2回 トラフに合わせて調整 ・リネゾリド(ザイボックス®)600mg 1日2回 ・テイコプラニン(タゴシッド®)400mg 1日1回 |
| 緑膿菌の初期治療 | ・タゾピペ(ゾシン®) 4.5g 1日4回 ・セフェピム1〜2g/8hr ・セフタジジム2g/8hr ・アズトレオナム2g/8hr 一般的には7日間投与。解熱から48時間以上経過し、自覚症状が改善し、血液検査で炎症の改善が得られていることを参考にする。 |
肺膿瘍(肺化膿症) Pulmonary abscess
| 病態 | 肺炎の中で中心部が壊死し、膿瘍・空洞を形成したもの。歯科治療後など健常成人にも発症することがある。 【肺膿瘍と膿胸との違い】 肺膿瘍:肺内の膿瘍形成 膿胸:臓側胸膜と壁側胸膜間の膿瘍形成 |
| 起因菌 | 口腔内嫌気性菌(最多)、黄色ブドウ球菌、クレブシエラ、大腸菌、緑膿菌など |
| 症状 | 発熱、咳嗽、腐敗臭のある膿性痰(嫌気性菌)、血痰 |
| 検査 | 【画像検査】 胸部(造影)CT:コンソリデーションの中の空洞や液体貯留像(低吸収域)を認め、空洞の中にニボーを認める場合がある。造影すると空洞化前の壊死巣の描出が可能。 |
| 治療 | 抗菌薬投与、抗菌薬抵抗性の場合はドレナージ |
膿胸 Pyothorax(感染性胸膜炎)
| 急性膿胸 | 慢性膿胸 | |
| 病態 | 主に肺炎に続発して、胸腔内に膿性胸水が貯留した病態。起因菌は黄色ブドウ球菌、クレブシエラが多い。 | 慢性に胸腔内に膿性胸水が貯留した病態。経過中に悪性リンパ腫を合併することがある。 |
| 症状 | 発熱、胸痛、呼吸困難 | 呼吸困難 |
| 検査 | 【胸部X線】胸水貯留像 【血液検査】白血球↑、CRP↑ 【胸腔穿刺】膿性胸水→起因菌確定 |
【胸部X線】胸水貯留像 【血液検査】CRP↑ 【胸腔穿刺】膿性胸水→起因菌確定 |
| 治療 | 検査と同時に胸腔ドレナージ+抗菌薬投与 | 左に同じ |


コメント