一次救命処置 BLS:Basic Life Support
BLSは現場に居合わせた人が行う救命処置である。
 →回復体位
→回復体位
| ① | 救助者の安全確保・感染防止をする |
| ② | D:肩を叩きながら声をかけ意識を確認し、意識がなければ大声で人を集める(119番通報 or 院内なら応援・AED&救急カート要請) |
| ③ | AB:同時に胸郭の動きから呼吸を確認し、死戦期呼吸の場合はCPAの可能性あり④へ ※死戦期呼吸:努力様呼吸、呼吸数回以下/分、不規則な呼吸、胸の上がりが不十分 (呼吸あれば横向きにし気道確保して待機=回復体位) |
| ④ | C:頸動脈を触診し脈拍を確認し、脈が触れない or わからない場合は心肺機能停止(CPA)と判断し⑤へ(脈があれば気道確保しBVMで補助呼吸を行い待機) |
| ⑤ | 直ちに胸骨圧迫する(CPR:心肺蘇生法) ・肘を伸ばした状態で胸骨下半分=両乳首の中点を約5cm圧迫した後胸郭を完全に戻す ・毎分120回、ドラえもんの歌のリズムで絶え間なく行う |
| ⑥ | 人工呼吸ができる技術の人がいれば気道確保し、胸骨圧迫30回に対し2回の人工呼吸を行う |
| ⑦ | AEDを装着し、心電図解析する(体表が濡れていたら拭く、毛が邪魔なら剃る) |
| ⑧ | AEDがVF/pulselessVTと判断した場合はAEDの放電を行う (CPAから5分以内に電気的除細動を行うと有意に生存率が高くなる) |
| ⑨ | 放電後はいったん心静止となるためすぐに胸骨圧迫を再開する(2分ごとに繰り返す) |
| ⑩ | 救急隊 or 院内ならALSチームに引き継ぐ |
乳児・小児と成人の心肺蘇生の違い
| 脈拍 | 乳児は上腕A、小児は頸Aか大腿A、成人は頸Aで確認する |
| 胸骨圧迫と人工呼吸 | 救助者が1人の場合は30:2、2人の場合は15:2で行う |
| 胸骨圧迫の深さ | 胸の厚さの1/3がしずむくらい圧迫(成人は5〜6cm圧迫) |
| アドレナリン | 0.01mg/kgを静注する(成人は1mg) 静脈路の確保が困難な場合には骨髄路を選択する |
| 電気ショック | 4J/kg(成人は150J) |
二次救命処置 ALS:Advanced Life Support
ALSは病院など設備の整った環境で、広範な患者に対して有資格者により行われる救命処置である。緊急時の薬剤投与経路の第一選択は肘正中皮静脈である。
救急隊から確認する事項
| 情報はホワイトボードに記載し共有する | |
| ①目撃の有無 | 目撃があれば発生状況、なければ発見状況 |
| ②初期波形 | |
| ③by stander CPRの有無 | 現場に居合わせた人によるCPRの有無 |
| ④最終健常 | 最後に普段どおりの状況が確認出来た時間 |
| ⑤家族連絡 | 家族同伴の有無、家族連絡済みか?来院可能か? |
| ⑥AMPLE聴取 | 外傷の有無など聞ける限り |
| ⑦搬送までの時間 |
【救急救命士ができること】
| 救急救命士が自己判断でできる | 血糖測定、アドレナリン経皮投与、AEDによる除細動、 産婦人科領域・小児科領域・精神科領域の処置 |
| 医師の指示下で行える行為 (特定行為) |
①末梢静脈路確保して乳酸リンゲルを投与 ②ブドウ糖溶液投与 ③エアウェイ・ラリンジアルマスクなどの気道確保 ④心停止患者に対しアドレナリン経静脈投与 |
心停止アルゴリズム
心停止とは:意識消失(D)、呼吸なし(AB)、脈拍触知不能(C)の状態
心電図では心停止状態を示すモニター波形4つがある
| 無脈性VT | VF | Asys(心静止) | PEA(無脈性電気活動) |
| 速やかに除細動 | 速やかに除細動 |
【CPR(心肺蘇生)のフロー】
| 情報はホワイトボードに記載し共有する | |
| BLSから引き継ぎ、CPRを継続する(LUCAS®、Clover®の場合あり) | |
| 誰でも | ●除細動器とモニターを装着し、酸素投与する |
| 看護師 | ●静脈路は20G、2本以上を確保する(無理なら骨髄路) |
| 看護師 | ●タイムキーパー |
| 医師 | ●鼠径から18Gで採血する |
| 医師 | ●エコー:心臓の動き・心嚢液、気胸、腹腔内出血を確認 |
| 医師 | ●呼吸管理 |
| 医師 | ●状況確認やAMPLEの話を聞きに行く人 |
| ①心電図確認 | モニター波形を確認+頸動脈触知(2分毎に実施) 静脈路確保できたらアドレナリン1mgを静注する |
| pulselessVT/VFの場合、電気ショックを行う(成人は150J:二相性) 電気ショック後は波形を確認せずすぐCPR再開する ①初回:アドレナリン1mgを静注 ②次サイクル:アミオダロン2A(初回300mg)を静注(5%グルで後押し) ③次サイクル:アドレナリン1mgを静注 ④次サイクル:アミオダロン1A(2回目150mg)を静注(5%グルで後押し) ⑤以降サイクルずっと:アドレナリン1mgを静注 |
|
| Asys/PEAの場合、ひたすらCPRを行う 2サイクル毎にアドレナリン1mgを静注する(20mLの生食で後押し) |
|
| ②挿管 | ・蘇生の可能性がある場合、挿管を検討する ・挿管後は換気(1回/6秒=10回/分)と胸骨圧迫を非同期で行って良い ・ROSC達成まで人工呼吸器には接続しない ※挿管できなければ、バックバルブマスク換気を行うこと |
心停止の原因(6H6T)
心肺蘇生を行いながら原因検索と根本治療を行う。
心停止になると右室拡大がよくみられる。
| 心停止の原因 | 治療 | |
| 6H | Hypoxia(低酸素血症) | 人工呼吸、O2投与、PCPS、ECMO |
| Hypovolemia(低循環) | 静脈路確保・輸液 | |
| Hypo/Hyperkalemia(低/高K血症) | 低:K投与、高:NaHCO3投与、GI療法 | |
| Hypothermia(低体温) | 電気毛布、加温輸液の投与、体外循環 | |
| Hypoglycemia(低血糖) | グルコース投与 | |
| Hydrogen(アシドーシス) | NaHCO3投与、過換気 | |
| 6T | Tension pneumothorax(緊張性気胸) | 胸腔穿刺・ドレナージ |
| Tamponade(心タンポナーデ) | 心嚢穿刺 | |
| Toxins(中毒) | 気管挿管・胃洗浄、活性炭、血液浄化 | |
| Thrombosis coronary(ACS) | 血栓溶解療法、PCI、PCPS、ECMO | |
| Thrombosis pulmonary(肺塞栓症) | 血栓溶解療法 | |
| Trauma(外傷) | ー |
ROSC(1分以上持続する自己心拍を確認)後の対応
【バイタル不安定時】
| 血圧低値 | NAd |
| 徐脈 | アトロピン1A静注 |
| QT延長 | 硫酸マグネシウム水和物・ブドウ糖(マグネゾール®)20mL静注 |
| 薬物中毒 | イントラリポス®20% 100mLを点滴 |
救急初期対応
追加検査
| 身体診察 | |
| エコー | |
| 胸部X線 | |
| 心電図 | |
| CT | 造影の場合は血液検査の結果が出て、同意書を書いた後に行う |
| MRI | |
| 培養検査 | 尿培養、痰培養、血液培養 |
ROS:頭〜足先まで系統的に診察(孔は全て観察すること)
| 全身状態 | 体重変化、発熱、悪寒、寝汗、倦怠感、食欲不振 |
| 皮膚 | 紅斑、掻痒、脱毛、乾燥、潰瘍性病変、頭髪の変化、爪の変化、チアノーゼ |
| HEENT | 頭:頭痛、頭部外傷、頭部皮疹、めまい、立ちくらみ 目:対光反射、視野障害、複視、発赤、眼痛、眼瞼結膜蒼白、眼球結膜黄染 耳:耳鳴、聴力変化、耳痛、排泄物 鼻:鼻汁、鼻閉、鼻血、副鼻腔圧痛 喉頭:痛み、嗄声、歯肉炎、歯肉出血、味覚変化 |
| 頸部 | リンパ節腫脹、腫瘤 |
| 乳部 | しこり、痛み、排出物、乳汁流出 |
| 呼吸器 | 咳、痰、血痰、呼吸困難、喘鳴 |
| 循環器 | 胸痛、動悸、夜間発作性呼吸困難、起坐呼吸 |
| 消化器 | 悪心嘔吐、食欲低下、腹満感、吐血、下血、水様便、便秘、腹痛 |
| 泌尿器 | 頻尿、多尿、夜間尿、排尿時痛、排尿困難、尿閉、失禁、血尿、膿尿、残尿感 |
| 生殖器 | 外尿道口からの排出物、精巣痛、精巣腫瘤 |
| 末梢循環 | 間欠性はこう、足のけいれん痛、下肢静脈瘤、浮腫 |
| 骨格筋 | 関節痛、こわばり、可動域障害、関節腫脹、腰痛 |
| 神経 | 失神、けいれん、麻痺、痺れ、感覚変化、振戦、歩行変化 |
| 精神 | 記憶変化、不安感、うつ、不眠、幻覚、妄想 |
気管挿管
①気管挿管の適応
まず、気道、換気、酸素化のどれに問題があるのか把握する。
次に、挿管のリスク、本人の意向、家族の意向、予想される予後など総合的に考慮して挿管するか判断する。
| 気管挿管の適応 | ||
| M | mental status | 意識障害(GCS8未満) |
| maintain airway | 気道閉塞があり、気道確保が必要 | |
| O | oxygenation | 高濃度酸素投与下でSpO2 90%未満 |
| V | ventilation | 呼吸性acidosis(pH7.3未満)、COPD急性増悪(PaCO2 60以上) |
| E | expectoration | 大量の喀痰・喀血があり排泄困難 |
| expected course | 今後挿管が予想される経過 | |
| S | shock | ショック |
②気管挿管前の評価
【まず、換気困難かどうかMOANSで確認】 ※MOAN:うめき声
| M | mask seal | マスク装着困難:ひげ、下顎骨折などの顔面外傷 |
| O | obesity/obstruction | 肥満・妊娠、気道狭窄(BVMの抵抗強い→頸部聴診) |
| A | age | 55歳以上 |
| N | no teeth | 歯がないと頬がこけてマクスフィットしにくい |
| S | stiffness | 換気抵抗:喘息、COPD、肥満、間質性肺炎 |
【次に、挿管困難をLEMONで予測】
| L | look externally | 外観:小顎(3-3-2確認)、巨舌、口蓋裂、下顎骨骨折、口腔内出血 |
| E | evaluate 3-3-2 | 開口時の門歯間距離が3横指以下、オトガイ舌骨間距離が3横指以下、舌骨喉頭隆起間距離が2横指以下 |
| M | Mallampati分類 | クラスⅢ/Ⅳ:口蓋垂の基部だけ見える/口蓋垂が見えない |
| O | obesity/obstruction | 肥満、血管浮腫や喉頭蓋炎での気道閉塞 |
| N | neck mobility | 関節リウマチ、強直性脊椎炎、外傷での頸部固定 |
【最後に、HOPで鎮静して問題ないか確認】
| H | hypotension | 低血圧(フェニレフリン準備) |
| O | oxygenation | 低酸素(酸素投与) |
| P | pH低下 | 代謝性アシドーシスでは代償性過換気であるが、鎮静により換気↓(メイロン®投与) |
③挿管準備(周辺環境チェック)
挿管すると決めたらSOAPMDを確認し、挿管イメージをする。
| DAMカート中にある | ||
| S | suction | 吸引チューブ(ヤンカーサンクション推奨) |
| O | oxygenation | マスク換気、バックバルブマスクの準備 |
| A | airway equipment | ・McGRATH(ブレードサイズ男4、女3) ・ゼリー付着済みの挿管チューブ(男7.5mm、女7.0mm) ・スタイレット、カフ用10mLシリンジ ・聴診器 ・バイトブロック、固定テープ、ジャバラ立て |
| P | posture/pharmacy | ・枕を入れ、外耳道口と胸骨切痕を同じ高さにする ・患者の頭と術者の臍の位置が同じ高さにする ・使用予定の薬剤の準備 |
| M | monitor device | モニター装着確認、点滴確認、カプノメーター |
| D | denture | 入れ歯、動揺歯を触って確認(入れ歯は外す) |
【気管挿管時の薬剤】
| 薬剤名 | 挿管時使用量 | 作用発現時間 | 作用持続時間 | |
| 鎮痛薬 | フェンタニル | 1〜2μg/kg | 1〜2分 | 30〜60分 |
| ペンタゾシン | 5〜15mg | 3〜10分 | 30〜90分 | |
| 鎮静薬 | ミダゾラム | 0.15〜0.3mg/kg | 1〜3分 | 15〜100分 |
| プロポフォール | 1〜2mg/kg | 1分以内 | 5〜15分 | |
| 筋弛緩薬 | ロクロニウム | 0.6〜0.9mg/kg | 1〜2分 | 30〜40分 |
④挿管(RSI:Rapid Sequence Intubation)
| 10分前 (準備) |
患者の頭側に立ち、SOAPMDを確認後、挿管介助者、薬剤投与者、記録者などの役割を当事者で確認 |
| 5分前 (前酸素化) |
BVMを揉まずに当てて100%酸素を3分間投与(or 8回の深呼吸) ※救急ではフルストマック対応として挿管するまで揉まない マスクフィット問題なければ鼻カヌラもつけておく |
| 3分前 (前処置) |
●フェンタニル1A:0.1mg/2mLの場合(0.05mg/mL=50μg/mL) 0.02〜0.04mL/kgを投与後、生食をフラッシュ ※呼吸抑制、血圧低下、徐脈に注意 |
| 0分 (前処置2) |
●ミダゾラム1A:10mg/2mLの場合(5mg/mL) 0.03〜0.06mL/kgを投与(効果発現まで約3分) ※血圧低下に注意、急性狭隅角緑内障には禁忌 ●プロポフォール ●ケタミン ●ロクロニウム1A:50mg/5mL(10mg/mL) 0.06〜0.09mL/kgを投与してフラッシュ |
| 30秒後 (体位挿管) |
sniffingポジションにして挿管(男23cm、女21cm)する |
| 45秒後 (挿管直後) |
挿管後、BVMで補助換気し、胸郭挙上→左右前胸部・左右側胸部・心窩部の聴診→挿管チューブの曇り→EtCO2波形の順に確認 |
| 2分後 (挿管後) |
胸部X線にてチューブ先端が気管分岐部の2〜3cmの上まで入っているか確認し、チューブ固定する。人工呼吸器につなぎ、挿管後の薬剤を投与する。 |
【挿管後の薬剤】
| 薬剤名 | 組成 | 投与速度 | |
| 鎮痛薬 | フェンタニル | 5A(500μg/10mL)+生食40mL(10μg/mL) | 2-3mL/hr |
| 鎮静薬 | ミダゾラム | 5A(50mg/10mL)+生食40mL(1mg/mL) | 2-10mL/hr |
⑤挿管困難な場合(バックアッププラン)
| まずはバックバルブマスク | |
| 外科的気管挿管 | 上気道の狭窄や閉塞、気管挿管が困難、咽頭異物が除去できない場合、輪状甲状靱帯切開(緊急気管切開) ※長期気管挿管な時切開するのは第2−3気管軟骨間切開 |
トリアージ(START法)
| 歩行可能か? | 可能の場合、外傷はあるか? | 外傷なし⇨白(タッグなし) |
| 外傷あり⇨緑 | ||
| 歩行不能の場合 | 【A】気道確保で呼吸あるか? | 呼吸なし⇨黒(死) |
| 呼吸あり⇨赤 | ||
| 【B】呼吸数は30回/分以上か? または呼吸数は9回/分以下か? | 30以上、9以下⇨赤 | |
| 【C】橈骨動脈は触知可能か? またはCRTは2秒以上か? | 触知不能、2秒以上(循環不全あり)⇨赤 (CRT:毛細血管再充血時間) | |
| 【D】意識障害はあるか? =簡単な指示に応じるか? | あり=指示に応じない(離握手不能)⇨赤 | |
| ABCDに問題がない | ⇨黄 |
【トリアージまとめ】 トリアージ中は気道確保、活動性出血以外の治療は原則行わない。
| トリアージタッグ(右手首につけ、区分の理由を明記する) | 色 |
| 死亡群、自発呼吸なし | 黒 |
| 最優先治療群、歩行不可、自発呼吸あり、バイタルに問題あり | 赤 |
| 待機的治療群、歩行不可、簡単な指示に応じる、バイタルに問題なし | 黄 |
| 保留群、歩行可能 | 緑 |
低体温
| 病態 | 34〜33℃で意識消失、33℃程度で不整脈出現、体温低下に伴い不整脈重症化、26℃で心室細動 |
| 症状 | 省エネモード(意識低下、血圧↓、心拍数↓、呼吸数↓、腸運動↓、脱水) 徐脈によりPR/QRS/QT延長となり、VTやVFなどの致死的不整脈を起こすこともある。 |
| 検査 | |
| 治療 | ①温浴加温、温風ブランケット、温生食点滴 ②それでも低体温の場合は胃管から温水注入、腹膜灌流による復温。 ③致死的不整脈の可能性のためAED・気管挿管準備 |
クラッシュ症候群(挫滅症候群)
| 病態 | 長時間(2時間以上)の圧迫で筋肉が壊死。圧迫を解除すると壊死細胞からKが大量に流出し心停止を起こす。また、ミオグロビンが大量に流出し急性腎不全となり、さらに高K血症が悪化する。 挟圧以外にも,意識障害などにより長時間にわたって同一姿勢をとっていた患者にもクラッシュ症候群は発生するため注意が必要である。 |
| 症状 | バイタルサインは安定、意識清明、軽い興奮症状、圧挫肢の知覚運動麻痺、 ショック症状(循環血漿量減少性ショック)通常神経障害をきたしているため、疼痛を訴えないことが多い |
| 検査 | 【尿検査】ミオグロビン尿 【血液検査】高K血症、CK↑、低Ca血症(融解した横紋筋にCaが沈着) |
| 治療 | ①安易に解除せず、カリウムを含まない細胞外液を大量輸液。その場で切断の場合も。 ②高K血症:除細動器の準備 |
誤飲と誤嚥
| 誤飲 | 誤嚥 | |
| 病態 | 異物が消化器系に入ること タバコ2cm以上で急性ニコチン中毒を起こしやすくなる。 | 異物が気道に入ること 小児はピーナッツの誤嚥が最多 |
| 摘出 | 食道停留物、電池、鋭利なもの (その他の物は胃まで入ったら排泄されるまで経過観察) | 全て (窒息の原因となるため) |
| 治療 | 活性炭、下剤 (指を入れて催吐させるのは誤嚥の可能性があるため禁忌) | ー |
【胃洗浄】
| 概要 | 誤飲後1時間以内で胃内に異物がある場合に行う。 胃内容物の誤嚥予防のため気管挿管し、十二指腸への流入を防ぐため、患者の頭部を下げ、左側臥位で行う。 |
| 適応 | パラコート中毒など |
| 禁忌 | 食道穿孔、強酸・強アルカリ摂取、ガソリンなどの揮発性物質摂取 |
外傷
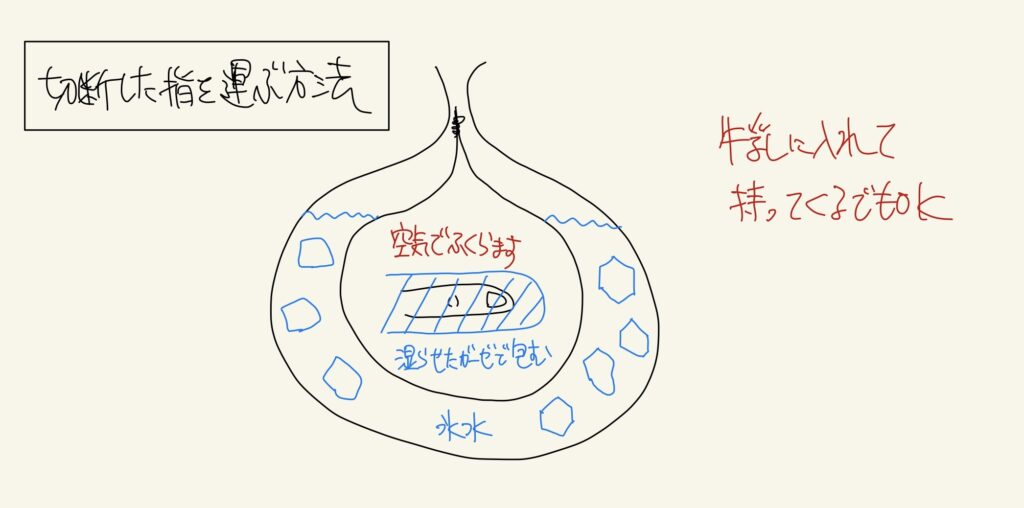
頭部外傷
顔面骨折
| 病態 | 鼻骨骨折、上顎骨折、下顎骨折、頬骨骨折、眼窩底骨折(吹き抜け骨折)が多い。 【上顎骨折】 両側性ではLe Fort分類でⅠ〜Ⅲに分類される。 重症度:Ⅰ型(上顎骨歯槽)<Ⅱ型(上顎骨+眼窩壁)<Ⅲ型(眼窩内) |
| 症状 | 上顎骨折:顔面腫脹・変形、開口障害(頰骨弓骨折)、顔面の知覚障害(三叉N)など 鼻骨骨折:鼻の変形(斜鼻、鞍鼻)、鼻閉塞、鼻出血など |
| 検査 | 【画像診断】 CT:骨折線を確認 |
| 治療 | 上顎骨折:骨折の整復固定 鼻骨骨折:非観血的整復が基本 |
眼窩底骨折(吹き抜け骨折)
| 病態 | ボールや肘などの鈍力が前方から加わり眼窩内圧が急激に上昇して薄い眼窩下壁・内壁が骨折し、下直筋など眼窩内組織が上顎洞内へ嵌頓して、眼球の上転障害をきたす疾患。 |
| 症状 | ①眼球上転障害:上方視時の複視が生じる ②眼球陥凹:眼窩下壁が骨折し、時間が経つと眼窩内容の一部が上顎洞内に嵌入する ③眼球突出・眼瞼腫脹:鼻出血で鼻をかむと眼窩気腫をきたすため ④鼻出血などの出血 ⑤三叉神経第2枝障害による下眼瞼皮膚の知覚麻痺 |
| 検査 | 【画像診断】 X線・CT:眼窩底骨折を確認 【Hess赤緑試験】 原因筋を確認 |
| 治療 | 手術 |
側頭骨骨折
| 病態 | 頭蓋底骨折の一種で、横骨折と縦骨折がある(1:4)。 横骨折:骨折線が錐体稜を横切り、内耳と内耳道を損傷する。 縦骨折:骨折線が錐体稜に沿って走り、外耳道〜鼓室を損傷する。 |
| 症状 | 横骨折:感音性難聴、高度の顔面神経麻痺、末梢性前庭めまい 縦骨折:鼓膜損傷、鼓室内出血、髄液耳漏、耳出血、耳小骨連鎖離断→伝音性難聴、Battle徴候(中頭蓋底骨折・錐体骨骨折→耳介後部の出血)、顔面神経麻痺 |
| 検査 | 【画像検査】 CT:骨折線を確認 |
| 治療 | 様々 |
頭蓋底骨折
| 骨折の部位 | 特徴的所見 | 症状 |
| 前頭蓋底骨折 | 眼瞼の周囲の出血斑(パンダの目徴候)(black eye sign),鼻出血と髄液鼻漏 | 嗅覚障害,視神経障害 |
| 中頭蓋底骨折 | 乳様突起部を中心とする出血斑(Battle’s sign)として現れることが多い,しばしば中耳に血液や髄液が貯留し,鼓膜穿孔部から流出する血性耳漏,髄液耳漏を呈することが多い | 顔面神経麻痺,感音難聴 |
| 後頭蓋底骨折 | 咽頭後壁粘膜下の溢血斑 | 下位脳神経(Ⅸ〜Ⅻ)麻痺,脳幹損傷 |
腎臓の外傷
腎損傷
| 病態 | Ⅰ群(腎挫傷):腎実質の軽度損傷 Ⅱ群(腎裂傷):腎被膜の断裂 Ⅲ群(腎断裂):腎実質の高度の断裂、腎破裂 Ⅳ群(腎茎部、腎血管損傷)→観血的治療 |
| 治療 | ①輸液・安静 ②止血できない場合は輸血 ③放射線科による腎動脈閉塞術 ④外科医による開腹止血 ⑤腎臓摘出の順にエスカレーション |
眼の外傷
アルカリ火傷
アルカリ外傷によって角膜輪部に存在する幹細胞が障害されると結膜側から角膜上皮に向かって血管が高度に侵入する(結膜充血)。直ちに大量の生理食塩水(なければ水道水)で15分以上洗い流し眼科に行く。


コメント