解剖生理
腎臓の機能
| ①水、電解質、pHの調節 |
| ②代謝産物の排泄 |
| ③ホルモンの産生・調節(レニン、EPO、ビタミンD3活性化) |
腎臓の構造
| ①大きさ・重さ・場所 | 長径約12cm、重量約120g、場所はTh12付近に存在。 右腎は肝臓があるため左腎より低い位置にある。 |
| ②腎A | 腎AはSMAの直下で分岐する。腎Aは右が長い。 詳細:腎A→輸入細A→糸球体→輸出細A→尿細管周囲の毛細血管→腎V |
| ③腎V | 腎Vは腹大AとSMAに挟まれる(挟まれてうっ血すると血尿が生じる:ナットクラッカー現象)。腎Vは左が長い。 |
| ④腎・副腎を覆う膜 | 外から順に、Gerota筋膜→脂肪被膜→線維被膜(腎のみ) |
| ⑤VAU | 腹側から順に、腎V→腎A→U(尿管) |
糸球体の構造と機能
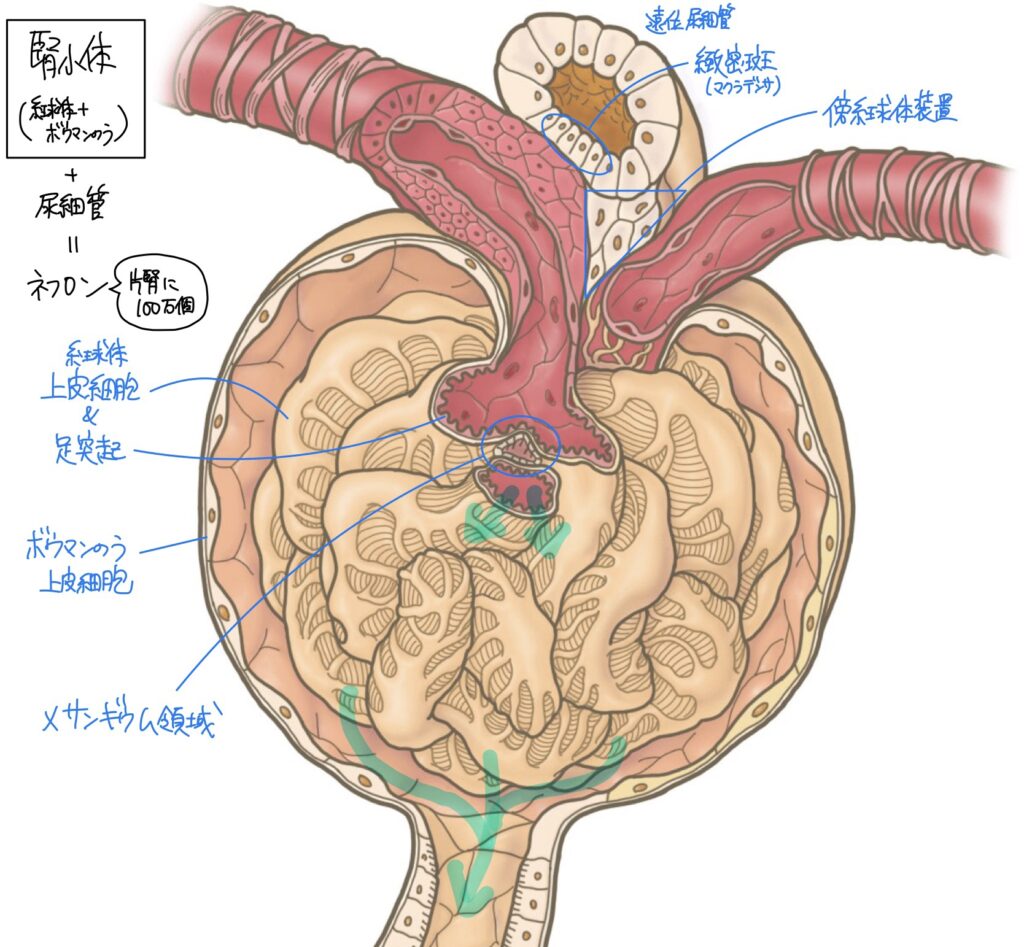
【糸球体の構造】
| 糸球体係蹄壁 | 血管内皮細胞(有窓型)、基底膜(陰性電荷)、糸球体上皮細胞の足突起(タコ足細胞)の3つから構成される。 |
| メサンギウム領域 | メサンギウム細胞とメサンギウム基質から構成される。毛細血管同士を繋ぎ合わせ、血流を調節する。 |
 【糸球体の機能】
【糸球体の機能】
| ①濾過機能 | 血圧によって水、電解質、糖、アミノ酸など低分子なものを濾過する。 【2つのバリア】 ・サイズバリア:血管内皮細胞と上皮細胞の足突起は大きな物質(RBCや蛋白質)の濾過を防ぐ ・チャージバリア:陰性電荷を持つ基底膜は主にAlbの濾過を防ぐ。 |
| ②原尿生成 | 血圧によって糸球体で濾過された原尿(150L/日)がつくられ、最終的に原尿の1%が腎盂に放出される(1.5L/日)。糸球体機能は、生後4〜5ヶ月で成人レベルに達する。 血圧↓:ショックのような低血圧で乏尿になる 血圧↑:高血圧で糸球体障害が生じる(糸球体は高血圧に弱い) |
尿細管の構造と機能
【尿細管の構造】
| 近位尿細管 | ー |
| ヘンレループ | ー |
| 遠位尿細管 | 傍糸球体装置・RAA系 |
| 集合管 | ー |
【尿細管の機能】
| ①再吸収 (主に皮質) | 近位尿細管では、各種トランスポーターによってNa・水の約70%、Glu・アミノ酸の約100%を再吸収する。 ヘンレ上行脚ではNa・Cl・KチャネルによってNa・Cl・Kを再吸収し、下行脚では上行脚で再吸収したNaなどで得た浸透圧を利用して水を再吸収する。 遠位尿細管ではNa・ClチャネルによってNa、Cl、水を再吸収する。 集合管の皮質ではNa・K交換系によってNa&水(K分泌)を、髄質ではアクアポリンによって水のみを再吸収する。 |
| ②尿希釈能 (主に髄質) | 主に集合管の髄質で再吸収した水の量によって尿希釈能が決まる。血漿浸透圧と同じなら等張尿(=尿比重 1.010)、高ければ高張尿(尿比重 1.011以上)、低ければ低張尿(尿比重 1.010未満)となる。 尿細管機能(尿希釈能)は乳児期の2歳頃に成人レベルに達する。尿希釈能が弱いとおねしょをする。 |
| ③RAA系 | 傍糸球体装置(JGA)は、緻密斑・輸入細A・輸出細Aに接した三角地帯を指す。RAA系の詳細は生理学を参照。 |
尿管の構造と走行
尿管は後腹膜腔に存在し、約30cmある。
| 尿管狭窄部 | ゴロ | |
| ①腎盂尿管移行部 | ||
| ②総腸骨動脈交叉部 | 総腸骨動脈の前を通る(腹側からUAVの順) | 早朝前の |
| 子宮動脈の後ろを通る | シコシコ | |
| ③膀胱壁進入部 | 膀胱子宮靭帯の中を通る | 防止中 |
尿道
| ①前立腺部尿道 | 膀胱→前立腺内を通る部分。途中で前立腺内から射精管が開口する。 |
| ②膜様部尿道 | 尿道括約筋のある部分。 |
| ③球部尿道 | 会陰の部分。 |
| ④振子部尿道 | 所謂、ちんちん(陰茎)の部分。 |
膀胱・前立腺の大きさ(エコー測定)
膀胱の容量は350〜600mLで、尿が約200mL溜まると尿意をもよおす。
前立腺の体積は20mL未満で、それ以上は前立腺肥大を疑う。30mL以上は排尿障害をきたす可能性が高い。算出方法は膀胱と同じ。
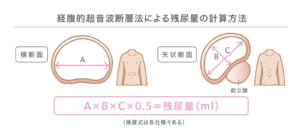
Acm×Bcm×Ccm×0.5
https://primary-care.sysmex.co.jp/medical_support/product/2013/03/bvi6100.html
畜尿・排尿時に働く筋肉と神経
幸福な体、かっこいい:交感N、副交感N、体性N、下腹神経、骨盤神経、陰部神経
| 筋肉 | 筋の状態 | 神経 | シナプス後受容体 | |
| 蓄尿時 | 排尿筋 | 弛緩 | 下腹神経(交感神経) | β2&β3 |
| 内尿道筋括約筋 | 収縮 | 下腹神経(交感神経) | α1A | |
| 外尿道筋括約筋 | 収縮 | 陰部神経(体性神経) | Nm | |
| 排尿時 | 排尿筋 | 収縮 | 骨盤神経(副交感神経) | 主にM3(一部M2) |
| 内尿道筋括約筋 | 弛緩 | 骨盤神経(副交感神経) | なし(NO→cGMP直接刺激) |
精子形成
| 作用するホルモン | 生成されるもの | |
| 精巣内Leydig細胞(間質細胞) | LH | テストステロン |
| 精巣内Sertoli細胞(精管内) | FSH、テストステロン | 精子(Seisi→Sertoli) |
勃起・射精
【精液の通り道】 精巣→精索(精管+精巣動静脈+リンパ管)→鼠径管内→精嚢→前立腺→尿道 【性的興奮が起こる仕組み】
| 中枢性刺激 (心理的勃起) | 視覚・聴覚・嗅覚・触覚などにより前頭葉が活性化し、視床下部から自律神経を介して勃起Nが興奮する。また、視床下部からGnRHが分泌され精巣で男性ホルモンの合成が促進される。 |
| 局所性刺激 (反射性勃起) | 陰茎摩擦・膀胱刺激(朝立ちを含む)・前立腺刺激によって、陰茎の感覚N→仙髄の陰部Nを介して勃起Nが興奮する。 |
【勃起・射精】
| 神経 | 機序 | |
| 勃起 | 副交感N (勃起N) | 中枢性・局所性刺激によって勃起Nが興奮し、陰茎Aから分岐するラセンAが開き陰茎海綿体洞に血液が充満して硬くなる(尿道海綿体ではない)。 |
| 射精 | 交感N | 副交感Nの働きによるPC筋の律動的収縮で性液が運ばれ、胸腰髄→交感N(下腹N)が興奮すると射精する。 |
検査
尿路造影検査
| 詳細 | 描出部位 | |
| 静脈性尿路造影(IVU) 別名:排泄性尿路造影 | 静脈内に造影剤を投与し、腎臓から尿路に排泄されたところ撮影する。 【欠点】尿管は生理的な蠕動運動により造影されない部分がある。 | 腎盂〜膀胱 (スクリーニングする一次検査として使用する) |
| 逆行性尿路造影(RP) | 膀胱鏡を使いながら腎盂までカテーテルを挿入し、造影剤を直接注入して撮影する。 【利点】腎機能低下や造影剤アレルギーがあっても使用できる。 【欠点】尿路感染症がある場合は逆行性感染を助長するため禁忌 | 腎盂〜尿管 (閉塞部位を診断) |
| 逆行性膀胱造影 | 膀胱までカテーテルを挿入し、造影剤を注入して撮影する。(膀胱腫瘍の診断) | 膀胱 |
| 逆行性尿道造影 | 外尿道口から尿道に造影剤を直接注入して撮影する。(尿路〜前立腺病変の診断) | 膀胱頚部〜尿道 |
| 排尿時膀胱尿道造影(VCUG) | IVUや逆行性膀胱造影の手技で膀胱内に造影剤を貯留させ、その後排尿させながら撮影する。 | 膀胱〜尿道 (VURの診断) |
腎機能検査
| 簡易検査 | 血液検査(BUN、Cre)、尿検査(潜血、蛋白尿、尿沈渣) |
| 精密検査 | GFR、FENa、尿中β2ミクログロブリン、NAGなど |
| その他 | 画像検査、核医学検査(レノグラム)、腎生検 |
レノグラム
レノグラムは放射性物質を投与し、左右の腎血流量(分腎機能)・尿路通過障害を評価する。
腎生検
| 適応 | 禁忌 |
| 原因不明の腎機能低下 蛋白尿+血尿症例 高度蛋白尿症例 | 腎萎縮、腎嚢胞 感染症 出血傾向 |
検尿?
【Selectivity index】
| Selectivity index | =IgGのクリアランス(分子量15万)/トランスフェリンのクリアランス(8万) |
| 0.2未満 | 高選択性(低分子蛋白のみを透過させる) |
| 0.2以上 | 低選択性 |
尿道カテーテル
| 男性 | 尿道カテーテルは陰茎を頭側に向けて下腹部に固定する |
| ※陰茎腹側は尿道海綿体が皮膚面に近く、足側に固定した場合カテーテルによる圧迫で尿道皮膚瘻(医原性尿道下裂)が生じるリスクが高いため | |
| 交換 | 一般的に1ヵ月程度で交換 |