血糖調節の関わるホルモン・受容体
インクレチン
| 分泌 | 小腸に食物の通過が刺激となり、小腸上皮の内分泌細胞から血中に分泌される。 インクレチンはGIPとGLP-1があり、どちらも膵β細胞に作用し、血糖値に依存してインスリン分泌を促す。 |
| 代謝 | 血管内皮細胞や血中の白血球などに発現するDPP-4という蛋白分解酵素で分解される。半減期は数分とごく短い。 |
| GIP | 小腸上部K細胞から分泌される。体重増加作用あり。 |
| GLP-1 | 小腸下部L細胞から分泌される。体重減少作用あり。 |
SGLT
| 発現部位 | 機能 | |
| SGLT1 | 小腸、腎尿細管 | |
| SGLT2 | 腎尿細管 | |
| GLUT1 | 種々の臓器 | |
| GLUT2 | 肝臓、膵臓 | |
| GLUT3 | 脳 | |
| GLUT4 | 筋肉、脂肪細胞 | |
| GLUT5 | 小腸 |
糖尿病の診察
糖尿病の概要
| 定義 | 糖尿病とは:インスリン作用不足による慢性の高血糖状態を主徴とする代謝疾患群 |
| 耐糖能 | DM患者では炭水化物の多い食事を摂った後、健常者よりも血糖値が上昇し、摂取前の血糖値への復帰が遅れることを耐糖能低下という(DMを特徴づける代謝異常) |
| 治療目的 | 微小血管・大血管合併症を予防するため(血糖値を改善することが目的ではない) |
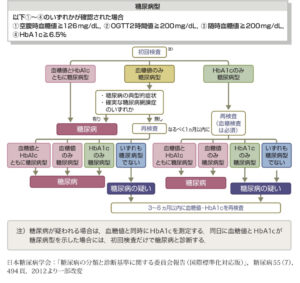
①糖尿病の診断
| 糖尿病型 | 血糖値 | 早朝空腹時血糖126mg/dL以上 |
| 随時血糖200mg/dL以上 | ||
| 75gOGTT2時間値200mg/dL以上 | ||
| HbA1c | 6.5%以上(NGSP値) | |
※75gOGTTは糖尿病に対する感度が高い |
||
| 境界型 | 血糖値 | 早朝空腹時血糖110〜125mg/dL |
| 75gOGTT2時間値140〜199mg/dL以上→動脈硬化疾患の合併を評価 | ||
| HbA1c | 5.7〜6.4% | |
| ※境界型は耐糖能低下があり、前糖尿病状態のため6ヶ月毎に受診 |
※糖尿病と判明しているのに75gOGTTを行うのは禁忌
糖尿病と診断後の追加検査項目
| ①空腹時血中Cペプチド (空腹時:基礎分泌) |
①CPR(Cペプチド活性):空腹時CPR0.6ng/mL未満で内因性インスリン分泌能低下ありとする ②CPI(CPインデックス):(空腹時CPR/空腹時血糖)×100で判定し、CPI 0.8未満でインスリン治療を考慮する |
| ②抗GAD抗体 | 1型DMの診断・除外のため測定(保険診療ではじめに測定できるのは抗GAD抗体のみ)、陰性なら2型DMと判断 |
| ③尿中ケトン体 | 陽性の場合、高度のインスリン作用不足を示唆する |
②病態分類とインスリン製剤の適応を評価
【病態分類】

【インスリン療法の適応】
糖尿病治療歴がない患者の場合、インスリンで初期から血糖のより迅速なコントロールを行うか、内服薬で緩徐にコントロールするかを判断する必要がある。
| 絶対適応 | 相対適応 |
| ①インスリン依存状態:CPR0.6未満、多くの1型糖尿病 ②高血糖緊急症(DKA、HHS) ③重度の肝障害・腎障害 ④重篤な感染症、外傷 ⑤全身管理が必要な外科手術 ⑥静脈栄養時の血糖コントロール ⑦糖尿病合併症妊娠 |
①インスリン非依存だが、著名な高血糖がある場合:空腹時血糖で250mg/dL以上、随時血糖で300mg/dL以上 ②経口薬のみでコントロール不可能 ③痩せ型で栄養状態が悪い場合 ④ステロイド治療時 ⑤糖毒性の解除目的 ⑥尿ケトン陽性 |
③成因分類を評価
| ①1型糖尿病 | 膵β細胞破壊によるもの |
| ①劇症型1型(特発性):ウイルス感染症や妊娠などを契機に1週間以内に急激に発症する、多くが自己抗体の関与が不明 | |
| ②急性発症1型:何らかの膵島関連自己抗体が陽性であることが多い | |
| ③緩徐進行1型(SPIDDM):膵島関連自己抗体陽性が診断の前提 | |
| ②2型糖尿病 | 家系内血縁者にしばしば糖尿病がある ①インスリン分泌低下が主体(日本人に多い) ②インスリン抵抗性が主体+インスリンの相対的不足を伴う(肥満者) |
| ③二次性糖尿病 | ステロイド使用、Cushing症候群、甲状腺機能亢進症、末端肥大症、褐色細胞腫、その他内分泌疾患が原因 |
| ④膵性糖尿病 | 膵癌、慢性膵炎、自己免疫性膵炎、膵外傷・膵切除が原因 |
| ⑤遺伝子異常 | 若年発症成人型糖尿病(MODY)、ミトコンドリア糖尿病など |
| ⑥妊娠糖尿病 | 妊娠後に発症 |
| 高血糖緊急症 | ①劇症1型DM、②DKA、③HHS |
④糖尿病診断時の評価
| 主訴 | 高血糖症状(糖尿病の典型的症状):口渇、多飲・多尿、体重減少、全身倦怠感 |
| 合併症症状:視力低下、足の痺れ、歩行時下肢痛、勃起障害、無月経、発汗異常、便秘、下痢、足潰瘍・壊疽、起立性低血圧 | |
| 受診の動機:過去の尿糖検査や血糖測定の有無、時期とその結果、健診の記録 | |
| 既往症 | 糖尿病を引き起こすもの:膵疾患、内分泌疾患、肝疾患、胃切除など |
| 動脈硬化関連?:肥満、高血圧、脳血管疾患、虚血性心疾患など | |
| 治療ゴールに影響するもの:認知症、悪性腫瘍、重症慢性疾患、精神疾患 | |
| 食事 | 食事回数、時間、食事内容、嗜好、間食 |
| 運動 | 日常の身体活動度と運動の種類 |
| 生活 | 同居人など周囲の状況、飲酒、喫煙 |
| 体重歴 | 20代の頃、過去最大体重とその年齢、体重の推移、最近1〜5年 |
| 妊娠歴 | 何歳で妊娠出産したか、妊娠時の尿糖・高血糖の有無、児の生下時体重など |
| 家族歴 | 血縁者の糖尿病や肥満の有無、発症年齢や治療内容、死因、家系図 |
| 治療歴 | 糖尿病と診断されてから受けた指導や治療内容 |
④身体所見
| ①皮膚 | 黒色表皮腫、多発する軟性線維腫(skin tag)、糖尿病性壊疽、Dupuytren拘縮、糖尿病性リポイド類壊死症、前脛骨部色素斑 |
| ②眼 | 必ず眼科医を受診させる(視力、白内障、緑内障など) |
| ③口腔 | 口腔内乾燥、歯科医を受診(う歯、歯周病、口腔内感染症など) |
| ④下肢 | 足背A・後脛骨Aの拍動、浮腫、潰瘍・壊疽、胼胝形成など |
| ⑤神経系 | 感覚障害、振動覚低下、腱反射低下・消失、腓腹筋の把握痛、臀部筋萎縮など |
大血管合併症の評価
| 脳血管疾患 | 頸動脈エコー |
| 冠動脈疾患 | 心電図 |
| 閉塞性動脈硬化症 | 足背動脈の診察、ABI |
細小血管合併症の評価
| 神経障害 | ①病歴による評価 10項目をなし(0点)、時々(1点)、しばしば(2点)で評価し、合計4点以上で陽性とする。ただし、質問3/4/9/10のいずれかが2点であること。  ②身体所見による評価 ②身体所見による評価・音叉による振動覚の評価(時間法):音叉を患者の母趾背側・爪床に近い骨が突出した部位に当てる。音叉を振動させ、振動が自覚できなくなる時点で合図してもらう。合図後に検者の母趾末節部に当てて検者を感じなくなるまでの時間を測定する。 |
| 網膜症 | 眼科で眼底検査 |
| 糖尿病性腎症 | 尿中Alb/尿Cre、eGFR、尿蛋白、血中Cre |
糖尿病の治療
| 栄養療法 | 1日の総エネルギー摂取量を適正化し、BMI20〜25を目指す |
| 運動療法 | FITTを具体的に指導し、VPを増やしていく(生活習慣病の食事運動療法を参照) |
| 薬物療法 | 禁忌がなく、eGFR30以上であればメトホルミンが第一選択 |
| 1st | 例)メトホルミン500mg/日を分2から開始し、2000mg/日まで増量 |
| 徐々に目標量まで増量させると消化器系の副作用出にくい | |
| 2nd | メトホルミン以外の血糖降下薬は患者の背景疾患やリスクに応じて検討↓ |
| ①心血管疾患・動脈硬化性疾患:SGLT2阻害薬、GLP-1R作動薬 | |
| ②心不全:SGLT2阻害薬 | |
| ③慢性腎臓病:まずSGLT2阻害薬(eGFR20以上)、次にGLP-1R作動薬 | |
| ④NAFLD:SGLT2阻害薬、GLP-1R作動薬、チアゾリジン系 |
糖尿病のフォロー
糖尿病型
| 糖尿病連携手帳で管理が望ましい | |
| ①HbA1c | 75歳以上の高齢者以外では、7.0未満を目標 |
| ②体重 | BMI25以上の肥満があれば、まずは5%減量を目指す |
| ③神経障害 | 1年に1回、足を診察 |
| ④網膜症 | 1年に1回は眼科受診、急激な血糖悪化がある場合は早めの受診を推奨 |
| ※網膜症は治療開始後は悪化することがある(early worsening)が、厳格な血糖コントロールを数年継続することで網膜症の改善が得られる | |
| ⑤腎症 | 1年に1回は尿Alb定量を確認(すでに糖尿病腎症になっている場合は不要) |
| ※尿Alb/Cre比300以上 or eGFR 30〜60は年2回確認 | |
| ⑥血圧 | 診察室血圧130/80を目標 |
| ⑦脂質 | 高リスクに該当、一次予防目的ならLDL120未満を目標 |
| ⑧喫煙 | 血糖上昇リスクを上げ、また、死亡率も上昇させるため禁煙 |
| ⑨予防接種 | インフルエンザ、肺炎球菌、帯状疱疹 |
| ⑩歯周病 | 歯周病があると糖尿病が悪化し、さらに歯周病が悪化する |
境界型(前糖尿病状態)
| 来院頻度 | 6ヶ月毎に耐糖能(空腹時血糖、75gOGTT)を確認→改善傾向なら1年毎に変更 |
| 受診理由 | 境界型では肥満やリスク因子の改善にて耐糖能低下が改善する可能性があるため |
シックデイの対応
| 概念 | シックデイとは、糖尿病患者が治療中に発熱、下痢、嘔吐、食欲不振のため食事が十分できず、血糖コントロールが不良となる状態。食事摂取が不良だと低血糖を、発熱・感染・飲水不良や下痢嘔吐で脱水が起こると高血糖やケトアシドーシスを引き起こす。 |
| 本人 対応 |
①十分に水分摂取し、お粥など可能な限り(特に炭水化物)を摂取し、難しければジュースやスープなど摂取するよう指導 ②自己血糖測定は3〜4時間おきに行い、血糖200mg/dLを超えてさらに上昇傾向が見られたら、その都度、超速攻型インスリンを2〜4単位追加するよう指導 ③インスリン治療中は食事が取れなくても自己判断で注射を中止しないよう指導 |
| 2型 対応 |
●インスリン製剤の調節 ・持続型インスリン:基礎分泌を維持するため継続 ・即効型インスリン・インスリン分泌促進薬:食事量・血糖値により減量や中止 ●血糖降下薬の調節 ・SGLT-2阻害薬中止:高血糖を伴わなくてもケトアシドーシスを起こしうるため ・ビグアナイド系は中止:乳酸アシドーシスを起こしうるため ・チアゾリジン薬は中止可能 ・SU剤・グリニド系は主治医へ連絡:食事量に合わせて調節必要なため ・αグルコシダーゼ阻害薬:消化器症状が強い場合は中止 |
| 1型 対応 |
●食事摂取が可能な場合 ・持続型インスリン:基礎分泌を維持するため継続 ・即効型インスリン・インスリン分泌促進薬:血糖値に応じて調節 →BS240以上は10〜20%増量、BS400以上は20〜30%増量 ●食事摂取が減少している場合 ・持続型インスリン:血糖値80未満なら20〜50%減量、血糖値正常なら継続 ・即効型インスリン・インスリン分泌促進薬:血糖値に応じて調節 →BS50未満は注射しない、BS80未満は50%減量、BS240以上は10〜20%増量、BS400以上は20〜30%増量 |
| 来院 | ①来院したらまず尿中ケトン体測定 ②生食1〜1.5L/日点滴 ③食事摂取不能、高熱が続き尿ケトン体強陽性や血中ケトン体3mM以上、血糖350mg/dL以上の場合は入院を検討 |
低血糖症 Hypoglycemia
| 病態 | 血糖値70mg/dL以下により生じる病態。インスリン過剰分泌の場合とインスリン分泌に依存しない場合に分類される。一定時間以上の低血糖状態の持続は不可逆的な脳細胞の変化を引き起こすため、早急に対応が必要である。 低血糖後にはインスリン拮抗ホルモンが増加し、リバウンド現象(反跳現象)により、血糖値がさらに上昇する現象(ソモジー効果)が起こる。 |
| 分類 | ①インスリン過剰分泌 医原性(SU薬、インスリン過剰投与)、インスリノーマ、反応性低血糖(甲状腺機能亢進症、ダンピング症候群)、インスリン自己免疫症候群(ーSH基を持つ薬剤)など ②インスリン分泌に依存しない場合 インスリン拮抗ホルモン↓(下垂体前葉機能低下症、副腎皮質機能低下症、甲状腺機能低下症)、糖新生↓(糖原病、アルコール、肝障害)、糖の消費↑(悪性腫瘍)、インスリン作用を有するホルモン↑(IGF産生腫瘍) ※インスリン拮抗ホルモン:コルチゾール、GH、カテコラミン、グルカゴン |
| 症状 | 無症候性低血糖:低血糖頻回発作者、糖尿病コントロール不良者、β遮断薬内服では自覚症状がないことがあるため注意 ①副交感神経刺激症状(血糖値:90mg/dL以下) 空腹感、嘔気、徐脈 ②neuroglycopenia:低血糖による中枢神経能低下 (血糖値:70mg/dL以下) 生あくび、集中力低下、会話の減少、頭痛、目のかすみ ③交感神経刺激症状(血糖値:50mg/dL以下) 頻脈、発汗、振戦、顔面蒼白、血圧上昇、過呼吸 ④低血糖性昏睡(血糖値:30mg/dL以下) 異常行動、けいれん、脱力・麻痺、意識障害 |
| 検査 | 【血液検査】 血糖値70以下、インスリン↓、インスリン拮抗ホルモン↓、抗インスリン抗体 |
| 治療 | ①意識障害なく、無症状〜軽微な場合 ・ブドウ糖末10gを内服 or ブドウ糖を含むジュースを摂取、30分後に血糖を測定して70mg/dL以上になっていなければ再度ブドウ糖末10gを追加 ②意識障害や中枢神経症状がある場合 ・ブドウ糖を口唇と歯肉の間に塗り付ける(無理に飲ませると誤嚥や窒息の原因に) ・50%Glu2A(40mL)静注 ・静注が難しい場合はグルカゴン1mg筋注 約10分で効果発現(ただし、アルコール多飲者など肝硬変患者では肝グリコーゲン放出ができず効果が期待できない) ※治療後も低血糖が遷延する場合、ブドウ糖持続点滴を行いつつ原因検索する 例)10%ブドウ糖液 持続点滴 40mL/hrで開始、30分〜1時間毎に血糖再検し、血糖が安定するまで10mL/hrずつ増量(容量負荷による心不全に中止) |
| 原因 | 【症状改善後は原因検索】 Alcohol:飲酒 Bacteria:敗血症 Cancer:悪性腫瘍 Drug:持続型インスリン、SU剤など(最多) Endocrine:インスリノーマ、インスリン自己免疫症候群、甲状腺疾患、副腎不全 Failure:肝不全、腎不全(インスリン排泄延長) |
高血糖緊急症
DKAとHHSの鑑別点
| DKA | HHS | |
| 患者像 | 若年、1型、インスリン依存状態 | 高齢、インスリン非依存状態 |
| 病態 | よりインスリン欠乏、アシドーシスがメイン | より脱水と高浸透圧血症がメインで循環不全あり |
| 血糖値 | 300mg/dL以上 | 600mg/dL以上 |
| 動脈血pH | 7.3以下(重症になるつれ低下) | 7.31以上 |
| 重炭酸 | 18mEq/L以下 | 18mEq/L以上 |
| 尿中ケトン | 陽性 | 陰性〜軽度陽性 |
| 有効血漿浸透圧 | 320 Osm以下 | 320 Osm以上 |
| アニオンGAP | 開大 | 様々 |
| 水分欠乏量 | 約100mL/kg | 約100〜200mL/kg |
DKAとHHSの共通点
| 病態 | 以下の原因(6I)により高血糖となる。高血糖となると浸透圧利尿でさらに脱水となる(細胞内外液量両方減少)。循環血漿量低下により交感神経優位となり、さらに高血糖となり、病態が悪化する。 DKAの場合はさらにインスリン作用不足によるケトン体増加により著名なアシドーシスも加わる。病態には個人差があり、DKAとHHSは明確に区別できない場合もある。 |
| 原因 | 【6I】 ①Infection(感染症) ②Infarction(心筋梗塞や脳梗塞などの重症疾患) ③Inflammation(膵炎、外傷、手術などの強い炎症) ④Insulin deficiency(インスリン不足・インスリンなどの怠薬) ⑤Iatrogenic(医原性:高カロリー輸液、ステロイド投与など) ⑥Infant(妊婦) ⑦その他:嘔吐・下痢・飲水不良などによる脱水(高齢者、ADL低下者に多い) |
| 検査 | 頻回の血ガスフォローが必要なため、早めにAラインを確保 【尿検査】 尿中ケトン体陰性であればDKA否定できる(AKAは否定できない) 【血液検査】 血糖値、HbA1c、抗GAD抗体(1型と2型の区別)、ケトン、血ガス 高血糖では低Na血症になることが多いが、正常〜高Na血症の場合は脱水が高度の可能性 |
| 治療 | ①脱水補正(心不全に注意しながら投与) ・重度脱水:生食 500〜1000mL/hr(ボーラス)で点滴開始 ・軽度脱水(低Na血症):生食 250〜500mL/hrで点滴開始 ・軽度脱水(正常〜高Na血症):ハーフ生食 250〜500mL/hrで点滴開始 ・血糖値がDKAで200、HHSで300に達したら、5%ブドウ糖+ハーフ生食150〜250/hrで投与 ②高血糖是正(急激な血糖低下は浸透圧変化による脳浮腫をきたすため注意) ・持続インスリン0.1単位/kgを投与後、0.1単位/kg/hrで持続投与開始、50〜75mg/dL/hr程度の血糖降下速度を目標とし、1〜3時間毎に注入速度調整 例)ヒューマリン®R50単位/0.5mL+生食49.5mL(1単位/mL)で作成。50kgの場合、5単位(5mL)をボーラスした後、5単位(5mL)/hrで持続投与 ・DKAの場合、血糖値が200以下に低下したら、0.02〜0.05単位/kg/hrに減量し、DKAが改善するまで150〜200mg/dLに維持 ・HHSの場合、血糖値が300以下に低下したら、0.02〜0.05単位/kg/hrに減量し、意識が回復するまで200〜300mg/dLに維持 (200mg/dL前後で安定したら皮下注射に切り替えることが多い) ③電解質補正(2時間毎に確認) ・K3.3mEq/L未満:インスリン中止+Kを20〜30mEq/hrで補充 ・K3.3〜5.2mEq/L:補液1Lに対しKを20〜30mEq/hrで補充、4〜5mEq/Lを目標 ・K5.3mEq/L以上:K投与なし、2時間後に再確認 ④アシドーシス補正 ・pH6.9未満:NaHCO3 100mmol+生食400mL+塩化K 20mEqを2時間でpH7以上となるまで繰り返す(輸液とインスリンが始まると改善することも多いため、過剰な補正にならないよう注意する) |
糖毒性
| 概念 | 極端な高血糖では、以下の作用が生じ、これを糖毒性という。 ①β細胞が異常を起こしてインスリン分泌を極端に低下させる(分泌能低下) ②インスリンに対する細胞レベルでの糖取り込みが低下する(インスリン抵抗性) |
| 対応 | 適切な治療により血糖値が低下し、糖毒性が解除されると、血糖値は急激に低下する。そのため、糖毒性を意識せずにインスリンなどを増量していると突然の低血糖となることがある。血糖値が下がってきたらインスリンを減らすなど、低血糖を予防する必要がある。 |
感染症と高血糖
| 概念 | 感染症患者において高血糖は細胞性免疫や貪食能低下を引き起こす。また、細菌にとっては高血糖は栄養状態を向上させて増殖を助長させる。 また、高血糖の背景にはインスリン欠乏・抵抗性があり、それにより蛋白の異化亢進が進むため、外傷・術後患者では創傷治癒の遅延をきたす。 |
| 対応 | 感染をはじめした急性期の病態では血糖コントロールを行う方が良いと考えられおり、基本的に急性期では140〜180mg/dL程度でコントロールする。 |
糖尿病ケトアシドーシス DKA:Diabetic KetoAcidosis
| 疫学 | 1型DMやインスリン依存状態(2型DMも含む)の患者 |
| 病態 | 高度のインスリン欠乏時、脂質分解が亢進して高血糖と著しいケトン体の蓄積が起こり、脱水と意識障害をきたす病態。 ※SGLT-2阻害薬使用中、受診前にインスリン自己注射、経口摂取が少ない場合は血糖が正常でもケトアシドーシスをきたしている場合があるため注意 【ソフトドリンクケトアシドーシス(2型糖尿病)】 若年の2型DM患者で肥満によるインスリン抵抗性に加えて、ソフトドリンクの多飲によるインスリン分泌低下からケトアシドーシスを発症するケースも増加している。 |
| 症状 | ①高血糖による症状 意識障害、昏睡、多飲・多尿、脱水、口渇、血圧低下、頻脈 ②ケトン体蓄積による症状 消化器症状(悪心嘔吐、腹痛)、代償性の過換気(Kussmaul呼吸)、呼気アセトン臭 |
| 検査 | 【血液検査】 WBC↑(ケトン体蓄積による)、K↑(インスリン作用不足によって細胞内Kが細胞外に移動して高カリウム血症となる) 【尿検査】 尿ケトン体↑ 【動脈血ガス分析】 AG↑の代謝性アシドーシス:ケトン体蓄積による |
高血糖高浸透圧症候群 HHS:Hyperglycemic Hyperosmolar Syndrome
| 疫学 | 口渇感の低下した中高年に好発 軽度の2型DM患者に多い(インスリン非依存状態の患者) |
| 病態 | 高齢者では口渇感が少なく、高血糖および浸透圧利尿による脱水から高浸透圧に陥っても飲水が不十分であるため、高浸透圧が進行し意識レベルの低下を生ずる病態。 ケトアシドーシスは欠如または軽微である。 |
| 症状 | ①高血糖による症状 高度脱水による皮膚・口腔粘膜乾燥、血圧低下、頻脈 痙攣、精神障害:脳細胞内脱水による精神神経症状 |
| 検査 | 【血液検査】 血糖300以上の高血糖、血漿浸透圧320mOsm/L以上 脱水によるBUN↑Cr↑Ht↑ |
糖尿病性昏睡 Diabetic coma
| 病態 | DMの代謝異常が高度の場合、意識障害から昏睡に至り、ときに死亡する |
| 原因 | 乳酸アシドーシス、DKA、HHS、低血糖性昏睡 |
乳酸アシドーシス
| 乳酸アシドーシス | DKA | |
| 原因 | 乳酸の蓄積 | ケトン体の蓄積 |
| リスク因子 | ビグアナイド薬、腎機能障害、飲酒など | 高血糖 |
| 鑑別 | 呼気のアセトン臭 |
糖尿病 DM:Diabetes Mellitus
| 血糖変動 | 暁現象:GH分泌により血糖値↑してインスリンが不足する(→夜間インスリン補充) ソモジー効果:低血糖を回避しようとグルカゴン分泌され高血糖となる |
| 検査① | ●インスリン分泌能の指標 ③HOMA-β(%):判定式はネット参照、20〜50でインスリン分泌能低下、20未満でインスリン分泌不全 ④蓄尿Cペプチド(μg/日):20未満でインスリン依存状態 |
| 検査② | ●インスリン抵抗性の指標 ①血中インスリン(IRI):早朝空腹時15μU/mL以上の場合、インスリン抵抗性あり ②HOMA-IR:判定式はネット参照、2.5以上はインスリン抵抗性 |
| 検査③ | ●血糖コントロールの指標 ①HbA1c:過去1〜2ヶ月の平均血糖値(貧血では赤血球寿命が延長しHbA1c↑) ②GA:過去2週間の平均血糖値(妊娠時や透析患者に有用) ③1,5-AG:過去数日の平均血糖値(食後高血糖や短期間の治療効果判定に使用) |
| HbA1c | ●HbA1cの解釈注意点 高値:鉄欠乏状態、急速に改善した糖尿病 低値:溶血、失血・輸血後、EPO治療中の腎性貧血、透析中、肝硬変 ※HbA1cが当てにならない場合はGAで代用:GAの約1/3がHbA1cに合致する |
| 合併症①【細血管障害】 | しめじ:神経→眼→腎 細血管障害は血糖値を下げることで予防効果がある <①末梢神経障害>→高血糖持続が約5年で出現 高血糖の持続により神経が変性したり、神経を栄養すると毛細血管が障害されて緩徐に生じる末梢神経障害。多発ニューロパチー型が圧倒的に多い。 ①多発ニューロパチー型:糖代謝障害(特にポリオール経路) 感覚神経障害:左右対称の手袋靴下型の知覚異常、アキレス腱反射消失 自律神経障害:起立性低血圧、下痢・便秘、勃起不全など ②多発単ニューロパチー型:微小循環障害→急激に発症する! 単一神経障害(主に運動神経):動眼神経麻痺、正中・尺骨神経麻痺など ※多発単ニューロパチー型の予後は良好で数ヶ月以内に自然寛解する <②網膜症>→高血糖持続が約10年で出現 単純網膜症:硬性白斑、網膜出血、毛細血管瘤など 増殖前網膜症:軟性白斑など 増殖網膜症:新生血管増殖、硝子体出血、網膜剥離など 詳細は眼科の糖尿病網膜症を参照。 <③腎症>→高血糖持続が約15〜20年で出現 糸球体硬化症:蛋白尿、尿中Alb、浮腫、高血圧、腎不全 詳細は腎臓内科を参照。 |
| 合併症②【大血管障害】 | 大血管障害は血糖値だけ下げても予防効果は乏しい <動脈硬化> 心血管障害:心筋梗塞などの虚血性心疾患が多い 脳血管障害:脳梗塞が多い 閉塞性動脈硬化症:末梢動脈疾患(PAD) |
| 合併症③【その他】 | Charcot関節、浮腫性硬化症、悪性腫瘍(肝臓癌、大腸癌、膵癌)、認知症、歯周病、白内障、緑内障、骨粗鬆症、易感染性 |
| 目標値 | 若年者・罹患期間が短い発症早期:HbA1c 7.0未満 高齢者・罹患期間長い・低血糖リスク高い:HbA1c 8.0未満 |
| 生活指導 | ABCDEの生活指導なくして糖尿病治療は成立しない A(Alcohol):飲酒を減らす B(Body weight/Blood pressure):体重管理、血圧管理 C(Cigarette/Cholesterol):禁煙、脂質管理 D(Diet):食事 E(Exercise):適度な運動 |
1型糖尿病
| 疫学 | 25歳以下に好発 |
| 病態 | ①自己免疫性(自己抗体陽性) 数週間〜数ヶ月で症状が進行する急性発症1型DM、数ヶ月〜数十年で緩徐に進行する緩徐進行1型DMがある。自己抗体には抗GAD抗体、膵島細胞抗体(ICA)、抗インスリン抗体(IAA、IA-2抗体)などがある。 ②特発性(自己抗体陰性) 1〜2日で急激に発症する劇症1型DM。約70%は前駆症状として上気道炎症状(発熱、咽頭痛)、消化器症状(上腹部痛、悪心嘔吐)があり、その数日〜数週後に発症する。 |
| 症状 | ①高血糖症状:口渇・多飲・多尿・全身倦怠感、体重減少など ②ケトアシドーシス症状:①の1週間前後以内に、悪心嘔吐、意識障害など |
| 検査 | 【血液検査】 血糖値↑、HbA1c↑(劇症1型DMは除く)、血中Cペプチド↓、劇症1型DMの場合はアミラーゼ↑ 【尿検査】 糖+、ケトン体+、尿中Cペプチド↓ |
| 治療 | 【運動・食事療法】 2型DMと同じ 【薬物治療】 インスリン皮下注、劇症の場合は速効型インスリン少量持続静脈投与 |
2型糖尿病
| 疫学 | 40歳以上に好発、家族歴と関連 リスク↓:食物繊維摂取(血糖値の急激な上昇抑制・満腹感で食欲抑制) |
| 病態 | ①インスリン分泌低下を主体とするもの(日本人に多い) ②インスリン抵抗性を主体とするものに、インスリンの相対的不足を伴う(肥満者) |
| 症状 | 軽〜中等度の高血糖:無症状 高度の高血糖:全身倦怠感、多飲・多尿、口渇、体重減少、意識障害 |
| 検査 | 【身体検査】 視診:腋窩・頸部・鼠蹊部に黒色表皮腫(高インスリン血症) |
| 治療 | 【運動療法】 定期的な20~60分程度の有酸素運動によりインスリン抵抗性を改善 ただし、増殖網膜症による新鮮な眼底出血、進行した腎症、ケトアシドーシス、空腹時血糖250以上の場合などは運動療法禁忌! 【薬物治療】 ①インスリン分泌促進:SU薬、フェニルアラニン誘導体、DPP-4阻害薬、GLP-1作動薬 ②糖吸収排泄調節:αグルコシダーゼ阻害薬、SGLT2阻害薬 ③インスリン抵抗性改善:ビグアナイド薬、チアゾリジン誘導体 ④インスリン皮下注:経口薬で効果不十分な場合・妊娠中・腎機能障害 ※インスリンによる急速な血糖降下療法は網膜症を悪化させるため、少量から開始し、数週間以上かけて緩徐に血糖を改善させる必要がある ※インスリンは未使用のものは冷蔵で、使用中のものは常温で保存する(使用中のものを冷蔵庫に出し入れすると結露で故障する可能性がある) |
ステロイド糖尿病
| 病態 | 肝臓や筋肉のインスリン抵抗性によって、糖取りこみ低下による食後血糖の上昇(特に昼食・夕食後)が生じる。これによりインスリン分泌は代償性に亢進し、肝の糖新生を抑制するため、空腹時血糖は当初は上昇しない。 ステロイド投与が長期にわたるとインスリン分泌亢進を介した代償機転の破綻およびステロイド自体によるインスリン分泌抑制効果により肝臓の糖放出が増加し、空腹時血糖も上昇するようになる。 |
| 検査 | 【血液検査】 昼夕食後2時間血糖の高値が特徴 |
| 治療 | ? |
妊娠中の糖代謝異常
詳細は産科を参照
| 糖尿病合併妊娠 | 糖尿病が妊娠前から存在している |
| 妊娠糖尿病(GDM) | 妊娠中に初めて発見または発症したDMに至っていない状態 |
| 妊娠時に診断された糖尿病 | 妊娠中に糖尿病の診断基準を満たすもの |
【小】ケトン性低血糖症・アセトン血性嘔吐症
| ケトン性低血糖症 | アセトン血性嘔吐症(周期性嘔吐) | |
| 病態 | 血糖維持機構の未熟性による低血糖 | 原因不明の周期的な嘔吐 |
| 好発年齢 | 1〜5歳 | 2〜10歳 |
| 出産時状況 | 未熟児、低出生体重児に多い | 特になし |
| 非発作時血糖 | 正常 | 正常 |
| 発作の誘因 | 摂食不良(特に夕食抜き) | 精神的ストレス、感染 |
| 発作時ケトーシス | + | + |
| 発作時低血糖 | + | ー |
| 発作時けいれん | + | ー |
| 予防 | 高炭水化物の摂取 | ストレスを避ける |
| その他 | 10歳頃までに自然に治る | 思春期になると自然に治る |
糖原病Ⅰ型(von Gierke病)
| 病態 | G6PD欠損により肝臓にグリコーゲンが蓄積する疾患。多くは常染色体劣性遺伝。 |
| 症状 | ①空腹時低血糖発作:G6Pからグルコースに変換できないため ②鼻出血:出血傾向のため ③腹部膨満感:肝腫大のため |
| 検査 | 【血液検査】 空腹時低血糖+高乳酸血症、高尿酸血症、TG↑ |
| 治療 | 低血糖予防 |
インスリン製剤
インスリン製剤の使い方
| 概要 | 初学者はまず、緩徐に調節して低血糖を起こさないように注意する |
| 単位 | インスリン1単位は0.01mL(1単位で20〜40mg/dL血糖低下する) |
| Step① | 1日の総インスリン必要量を計算 ・基本:0.2〜0.3単位/kg/日 ・血糖値201〜400mg/dL or 1型DM:0.3〜0.5単位/kg/日 ・70歳以上かつ腎機能障害:0.2単位/kg/日 |
| Step② | 1日の総インスリン必要量を基礎分泌分と追加分泌3回分に分配 ・比率:基礎分泌30〜50%、追加分泌50〜70%(まずは50%/50%から) ・追加分泌は朝昼夕食前の3回分に均等に分配 |
| 空打ち | 針の装着や空気を抜く目的で空打ちを毎回2回分行うため、その空打ち分を考えて処方する(基礎分泌6単位、追加分泌3単位×3回の場合、基礎分泌6+2単位と追加分泌3+2単位×3回を処方) |
| 注射針 | 14本入りが基本となるため、14の倍数で処方する 例)4回打ち30日分なら120針なので、14針×9袋=126針で9袋処方する |
インスリン投与で血糖値がどれくらい低下するか
| ①インスリン効果値:ISF | 1単位でBSがどれくらい低下するかの指標 |
| 超速攻型1単位で補正できる血糖=1700÷1日の総インスリン単位 例)朝6、昼6、夜6、就寝前12→1700÷30=約50 つまり、インスリン1単位で約50低下(4〜5時間後)する。例えば、血糖値200の人に2単位打つと4時間後に100前後に低下する。 | |
| ②カーボ/インスリン比:CIR | 食事後に、追加インスリン1単位投与でBSがどれくらい低下するかの指標 |
| 超速攻型1単位で補正できる血糖=300÷1日の総インスリン単位 例)朝6、昼6、夜6、就寝前12→300÷30=約10 つまり、1単位で10gの糖質が処理できる。例えば、糖質50gを含むおやつを食べた場合、5単位の超速攻型インスリンを打てば良い。 |
インスリンの調節
| 責任インスリン | 血糖値に最も影響を与えるインスリンのこと。例えば、昼食前血糖に対する責任インスリンは朝食直前のインスリンであり、朝食前血糖に対する責任インスリンは持続インスリンである。 |
| 追加分泌の調節 | 昼食前・夕食前・眠前の血糖値が高い/低い場合は責任インスリンの超速効型インスリンの投与量を調節する |
| 基礎分泌の調節 | 朝食前の血糖値が高い/低い場合は責任インスリンの持続型インスリンの投与量を調節する ※朝食前血糖は2〜3日かけて徐々に安定するため、その遅れを加味して変更すること |
インスリン製剤の特徴
| ヒトインスリン製剤 | 遺伝子工学により合成されたヒトと同じタンパク質 |
| インスリンアナログ製剤 | より効果を出すために人工的に改変したタンパク質 |
| 作用時間 | 追加分泌を補う:超速効型・速効型(食後高血糖↓) 基礎分泌を補う:中間型・持効型溶解(空腹時高血糖↓) 追加分泌と基礎分泌の両方を補う:混合型・二相性・配合溶解 |
| 剤形 | バイアル製剤(〜注):病院で静注、持続注、筋注時に使用 カートリッジ製剤(〜カート、〜ペンフィル):ペン型注射器にセットして使用 プレフィルド製剤(〜ペン):カートリッジと注入器が一体化した使い捨てキット |
| 注射部位 | 腹壁>上腕>臀部>大腿の順で吸収が早い! <吸収に影響する他の因子> ①温度(気温や体温が高い方が速く吸収される) ②血流 (血流が多い方が速く吸収される) ③深さ(深く注射した方が速く吸収される) ④濃度と量(低濃度の方が速く吸収され、量が多いと遅くなる) ⑤種差(動物由来インスリンよりヒトインスリンの方が速い) |
| GI療法 |
超速攻型インスリンとブドウ糖を、インスリン1単位に対してブドウ糖5gをゆっくり静脈注射することで、細胞外にあるカリウムを細胞内に戻す方法。 |
スライディングスケール
| 概要 | BS200以上の高血糖患者、2型DM患者、周産期、ステロイド療法時、高カロリー輸液時において、著名な高血糖の場合、超速効型インスリンの投与量を調節して一時的に血糖コントロールする方法 <スライディングスケールの種類> ①スケール A:一番血糖値が高くない患者 ②スケール B:中程度の血糖値の患者 ③スケール X:スケール A・B でもコントロールできない重症患者 |
| 注意点 | 血糖値の予測が難しい場合は使いやすいが、起こってしまった高血糖に対する後追いの治療であるため、なるべく短期間の使用とする |
超速効型(食直後に注射)
インスリン分子会合による6量体形成を抑制し、皮下中後に速やかに血中に吸収される。
| 商品名(一般名) | 発現時間 | 最大作用時間 | 持続時間 |
| ●ルムジェブ注 ・100単位/mL:10mL/バイアル ・カート:3mL/カートリッジ ・ミリオペン:3mL/キット ・ミリオペンHD:3mL/キット (インスリン リスプロ) |
10分未満 | 1〜3時間 | 約4時間 |
| ●ヒューマログ注 ・100単位/mL:10mL/バイアル ・カート:3mL/カートリッジ ・ミリオペン:3mL/キット ・ミリオペンHD:3mL/キット (インスリン リスプロ) |
15分未満 | 1〜3時間 | 約5時間 |
| ●アピドラ注 ・100単位/mL:10mL/バイアル ・カート:3mL/カートリッジ ・ソロスター:3mL/キット (インスリン グルリジン) |
15分未満 | 1〜3時間 | 約5時間 |
| ●フィアスプ注 ・100単位/mL:10mL/バイアル ・ペンフィル:3mL/カートリッジ ・フレックスタッチ:3mL/キット (インスリン アスパルト) |
15分未満 | 1〜3時間 | 4〜5時間 |
| ●ノボラピッド注 ・100単位/mL:10mL/バイアル ・ペンフィル:3mL/カートリッジ ・フレックスペン:3mL/キット ・イノレット:3mL/キット ・フレックスタッチ:3mL/キット (インスリン アスパルト) |
10〜20分 | 1〜3時間 | 4〜5時間 |
速効型(食事30分前に注射)
| 商品名(一般名) | 発現時間 | 最大作用時間 | 持続時間 |
| ●ノボリンR注 ・100単位/mL:10mL/バイアル ・フレックスペン:3mL/キット (インスリン ヒト) |
約30分 | 1〜3時間 | 約8時間 |
| ●ヒューマリンR注 ・100単位/mL:10mL/バイアル ・カート:3mL/カートリッジ ・ミリオペン:3mL/キット (インスリン ヒト) |
30分〜1時間 | 1〜3時間 | 5〜7時間 |
中間型(基礎分泌として眠前、または眠前と朝食前に注射)
懸濁液のため、使用前に十分に撹拌させる必要がある。
| 商品名(一般名) | 発現時間 | 最大作用時間 | 持続時間 |
| ●ヒューマリンN注 ・フレックスペン:3mL/キット (ヒトイソフェン インスリン水性懸濁) |
1〜3時間 | 8〜10時間 | 18〜24時間 |
| ●ノボリンN注 ・100単位/mL:10mL/バイアル ・カート:3mL/カートリッジ ・ミリオペン:3mL/キット (ヒトイソフェン インスリン水性懸濁) |
約1.5時間 | 4〜12時間 | 約24時間 |
持効型溶解(眠前や朝食前に注射することが多い)
作用持続時間が長いため、基礎インスリン分泌を補充する目的で投与される。混和不要。
| 商品名(一般名) | 発現時間 | 最大作用時間 | 持続時間 |
| ●レベミル注 ・ペンフィル:3mL/カートリッジ ・フレックスペン:3mL/キット ・イノレット:3mL/キット (インスリン デテミル) |
約1時間 | 3〜14時間 | 約24時間 |
| ●トレシーバ注 ・ペンフィル:3mL/カートリッジ ・フレックスタッチ:3mL/キット (インスリン デグルデク) |
ー | ピークなし | 42時間以上 |
| ●ランタス注 ・100単位/mL:10mL/バイアル ・カート:3mL/カートリッジ ・ソロスター:3mL/キット ●ランタスXR注 ・ソロスター:1.5mL/キット (インスリン グラルギン) |
1〜2時間 | ピークなし | 約24時間 XRは24時間以上 |
混合型
速攻型と中間型を混合した製剤。単独で食後追加分泌と基礎分泌の両方を補充できる。
| 商品名(一般名) | 発現時間 | 最大作用時間 | 持続時間 |
| ●ヒューマログミックス25注 ・カート:3mL/カートリッジ ・ミリオペン:3mL/キット ●ヒューマログミックス50注 ・カート:3mL/カートリッジ ・ミリオペン:3mL/キット (インスリン リスプロ混合製剤) |
15分未満 | 1〜6時間 | 18〜24時間 |
| ●ヒューマリン3/7注 ・100単位/mL:10mL/バイアル (ヒト二相性イソフェン インスリン水性懸濁剤) |
30分〜1時間 | 2〜12時間 | 18〜24時間 |
| ●ノボラピッド30ミックス注 ・ペンフィル:3mL/カートリッジ ・フレックスペン:3mL/キット ●ノボラピッド50ミックス注 ・フレックスペン:3mL/キット (インスリン アスパルト二相性製剤) |
10〜20分 | 1〜4時間 | 約24時間 |
| ●ノボリン30R注 ・フレックスペン:3mL/キット (ヒト二相性イソフェン インスリン) |
約30分 | 2〜8時間 | 約24時間 |
| ●イノレット30R注 ・フレックスペン:3mL/キット (ヒト二相性イソフェン インスリン) |
約30分 | 2〜8時間 | 約24時間 |
配合溶解
超速攻型と持効型の3:7で、単独で食後追加分泌と基礎分泌の両方を補充できる。
| 商品名(一般名) | 発現時間 | 最大作用時間 | 持続時間 |
| ●ライゾデグ配合注 ・フレックスタッチ:3mL/キット (インスリンデグルデク+インスリンアスパルト) |
10〜20分 | 1〜3時間 | 42時間以上 |


コメント