血中Na濃度の異常
| RAA系 (血中Na濃度を上昇させる) |
腎血漿量が減少するとRAA系が活性化され、最終的に腎からNa再吸収が促進され、血中Na濃度が上昇する。 |
| ADH (血中Na濃度を低下させる) |
視床下部で血漿浸透圧上昇(280mOsm/L以上)を感知すると下垂体後葉からADHが分泌され、腎集合体で水を再吸収し、血漿浸透圧(血中Na濃度)が低下する。 |
低Na血症 hyponatremia
| 病態 | 血清Na135mEq/L以下のものを低Na血症と定義する。臨床的には130mEq/L以下が問題となり、軽症:Na 130〜135、中等症:Na 125〜129、重症:Na125未満と分類される。48時間以内に生じたものを急性、以降のものを慢性とする。 血清Na=総Na量+総K量/総体液量(Edelmanの式)のため、体内の総Na量か総K量が低下した場合、もしくは、総体液量が増加した場合に自由水が増加して低Na血症となる。低Na血症になると血漿浸透圧が低下し、ADH分泌抑制による集合管でのH2O再吸収が減少して浸透圧を正常に保とうとする。しかし、①希釈性、②Na欠乏性、③浮腫性の原因があると低Na血症が維持される。特に、低張性浸透圧の低Na血症は神経細胞内が浮腫を生じ、脳浮腫に至ることが1番問題となる。 |
| ①希釈性 | Na量:不変、水:増加、細胞外液量:正常 【原因】 ・水摂取過剰:心因性多飲症(水中毒) ・水排泄低下(ADH過剰分泌):SIADH、甲状腺機能低下症、副腎不全、有効循環血漿量減少によるADH分泌 ・薬剤性:抗うつ薬、カルバマゼピン、バルプロ酸、ビンクリスチン、シクロホスファミド、アミオダロン |
| ②Na欠乏性 | Na量:減少、水:不変、細胞外液量:減少 【原因】 ・Na摂取低下 ・腎外性Na排泄過剰:消化管からの喪失、熱傷(third spaceへの体液移動) ・腎性Na排泄過剰:利尿薬使用、ミネラルコルチコイド欠乏(Addison病などの副腎不全、慢性腎不全) ・薬剤性:ST合剤のトリメトプリム |
| ③浮腫性 | Na量:増加、水:増加、細胞外液量:増加 (Na増加しているが、それ以上に水分が貯留して低Na血症になる) 【原因】 ・循環血漿量低下:ネフローゼ症候群、肝硬変、うっ血性心不全 ・腎水Na排泄低下:進行期腎不全 ・薬剤性:チアジド系利尿薬、シスプラチン、カルボプラチン |
| STEP① | 尿検査(尿浸透圧、尿中Na、尿中K、尿Creを含む)+追加の血液検査を提出し、症状や身体所見を確認する。重症の場合や3%NaClで補正する場合は尿カテ留置することが多い。採血が頻回になる場合はAライン留置する。 【症状】 軽症 or 偽性低Na血症:無症状 中等症:頭痛、悪心、混乱、食欲不振 重症:嘔吐、呼吸循環障害症状、けいれん、意識障害(GCS8以下) |
| STEP② | 【問診】 ・飲水量・食事量、食事内容(パンとお茶が多いなど)の確認 ・統合失調症、精神発達遅滞、発達障害、神経因性食思不振、認知症の有無 ・アルコール多飲の有無 ・(問診ではないが)輸液の下流で採血していなかったか採血者に確認 |
| STEP③ | まず、血漿浸透圧を評価し、280mOsm/L以上なら以下を確認 ※採血で確認できない場合:血漿浸透圧の計算=2Na+BUN/2.8+BS/18 ①295mOsm/L以上(高張性浸透圧):高血糖、マンニトール、グリセオール ※高血糖による補正Na=実測Na+0.016×(血糖値-100) ②280〜295mOsm/L(等張性浸透圧):高TG血症、高蛋白血症(MMなど) 上記原因により偽性低Na血症を呈している場合、Na補正は不要(補正Na要計算) |
| STEP④ | 次に、尿浸透圧を評価し、尿浸透圧100mOsm/L未満なら以下を確認 ①水中毒(心因性多飲症) ②塩分摂取不足:ビールを4-5L/日以上摂取し、食事で塩分を摂らない場合 上記の場合、ADHは正しく抑制されているため尿が希釈されているため水制限を行う。水制限は約1000mL/日(15-20mL/kg/日)から開始し、これでNa上昇しない場合はNaCl末 1-3g/日、直接内服でもいいが白ご飯にかけてもOK |
| STEP⑤ | 最後に、尿Na濃度を評価し、尿Na30mEq/L未満なら有効循環血漿量減少(血管内脱水)によるADH分泌過剰 ①嘔吐や下痢による細胞外液量減少 ※腋窩の発汗低下、四肢冷感など末梢循環不全がある場合は細胞外液量減少傾向 ②心不全・肝硬変・ネフローゼ症候群による細胞外液量増加 ※下腿浮腫、胸腹水、心不全がある場合は細胞外液量増加傾向 上記原因により血管内脱水が生じ、交感神経系亢進・RAS亢進・ADH分泌増加を引き起こし、交感神経系+RAS>ADHにより尿中Na濃度が低下する。 ・細胞外液量減少:生食1-2mL/kg/hrで点滴→意識改善後は塩分経口摂取 ・細胞外液量増加:水制限、心不全なら利尿薬投与 |
| STEP⑥ | 尿Na30mEq/L以上(SIADHパターン)なら以下を確認 ①その他の原因によるADH分泌過剰:SIADH、副腎不全、甲状腺機能低下症 ②ADH作用異常:利尿薬、AKI、CKD、尿細管障害 上記原因によりADH機能が抑制されず尿中Na濃度が上昇する。 ・原因の解除ができればそれを行いつつNa補正を行う ・尿検査では尿Cre、FENa、FEUA、FEUNを追加 |
| 血液検査 | STEP③で血漿浸透圧が高ければ血糖値、TG、総蛋白、IgGなどを追加 STEP⑥でコルチゾール、ACTH、TSH・T4を追加 |
| 画像検査 | 胸部X線:心不全があれば評価 心エコー:体液量評価 |
| Na補正方法 | ①血漿Na>尿Na+Kなら自然と改善するため水制限(15-20mL/kg/日) ②血漿Na<尿Na+Kなら進行性のため3%NaCl点滴が必要 |
| 【緊急でNa補正が必要な場合】補正を行ったことがある人と実施すること! ①急性(48時間以内)かつNa10mEq/L以上の低下 ②重症(頭痛、嘔吐、痙攣、意識障害がある)or Na110mEq/L未満 上記の場合、3%NaClを2mL/kgの量で20分かけて点滴投与し(重症例では合計2回、中等症では1回程度を目安とする)、症状が改善すれば生食に変更 ※慢性・発症時期不明の場合はODSのリスク高いが、緊急で補正しないと死亡リスクが上昇する。 |
|
| 【慢性発症(48時間以上経過)、発症時期不明の場合】 ・0.5mEq/L/hr以下かつ4〜6mEq/L/日以下で補正(補正上限:8mEq/L/日) 例:110mEq/Lの状態から補正して8時間後には112mEq/L以下であれば理想 ・1mL/kg/hrで開始すると、1時間で1mEq/Lの上昇が見込まれる。 ・自由水と仮定した尿が4mL/kg排泄されると血清Naが1mEq/L上昇する。 ※慢性・発症時期不明の場合はNa急速補正は禁忌(浸透圧性脱髄症候群ODS:脳細胞内の水が急に細胞外に出ることで不可逆的な神経障害を招く恐れがあるため)  上記高リスク群の場合は補正上限を6mEq/L/日とする。 上記高リスク群の場合は補正上限を6mEq/L/日とする。 |
|
| フォロー | ・3%NaClを使用する場合、2時間ごとに血清Na濃度フォロー ・3%NaCl以外の場合、4〜6時間ごとに血ガスで血中Na濃度フォロー ・Na130mEq/L以上となったら積極的な補正終了を考慮 ・尿カテ挿入し、採血と同時に尿Na+Kと尿量をフォロー(血漿Na>尿Na+Kなら改善傾向、血漿Na<尿Na+Kなら進行性と判断) 【Na過補正の場合】 脱水の補正によりADHの急激な分泌低下が起こり、大量の希釈尿の排泄によりNaの急激な上昇をきたす。Na過補正時(=補正上限の-2mEq/Lに達した時点)には5%ブドウ糖液を1時間かけて投与して体液を希釈するか、デスモプレシン点鼻2噴霧(5μg)により尿量を低下させる。 |
| 3%NaClの つくり方 |
Step1:生理食塩水500mLから100mL捨てる Step2:10%NaCl(1A=20mL)を6A=120mL入れる |
高Na血症 hypernatremia
| 病態 | 血清Na145mEq/L以上のものを高Na血症と定義する。臨床的には150mEq/L以上が問題となる(高齢者を除く)。48時間以内に生じたものを急性、以降のものを慢性とする。日本では高齢者が水分を十分とれず発症することが多い。 血清Na=総Na量+総K量/総体液量(Edelmanの式)のため、体内の総Na量か総K量が増加した場合、もしくは、総体液量が減少した場合に自由水が不足して高Na血症となる。高Na血症になると血漿浸透圧が上昇して①口渇による飲水促進、②ADH分泌による集合管でのH2O再吸収が行われ、浸透圧を正常に保とうとする。しかし、これらの経路のどちらかが障害されると、高Na血症が発症する。150mEq/L以上で神経細胞内の脱水が生じると中枢神経症状が出現する。 |
| STEP① | 尿検査(尿浸透圧、尿中Na、尿中Kを含む)を提出し、症状や身体所見を確認する。重症なら尿カテ留置する?採血が頻回になる場合はAライン留置する。 【症状】 初期:腱反射亢進、病的反射の出現などの易興奮性 進行期:口渇、筋緊張亢進、意識障害、けいれん、昏睡 【身体所見】 脱水評価:口腔内・腋窩乾燥、皮膚ツルゴール低下、CRT延長 神経症状:筋緊張低下/亢進、舌咬傷、尿失禁、Todd麻痺 |
| STEP② | 【問診】 ・症状の発症時期と期間(急性か慢性か) ・嘔吐、下痢、発熱、多尿・乏尿の有無を確認 ・使用薬剤の確認(利尿薬、マンニトールなど) ・背景として寝たきり、認知症、嚥下機能低下を確認 |
| STEP③ | 鑑別を①→④の順に行っていく |
| 鑑別① | 【Na増加型(相対的自由水欠乏)】 ①医原性:補液の過剰投与、NaHCO3過剰投与、Na含有量の多い抗生剤併用など ②その他:海水の溺水、自殺企図による多量の塩分摂取など 上記原因により体内の総Na量が増加した場合に高Na血症となる。 |
| 鑑別② | 【Na減少型(絶対的自由水欠乏)】 ①意識障害、寝たきり、認知症、幼児などで物理的に飲水ができない ②嘔吐、下痢、NGチューブからの排液などで体液排出過多 上記原因により総体液量が減少した場合に高Na血症となる。 尿濃縮能は保たれるため尿浸透圧が高くなる(尿600mOsm/L以上)ことが特徴 |
| 鑑別③ | 【Naやや減少型(腎からの自由水喪失)】 ①浸透圧利尿:尿細管腔に浸透圧の高い物質(Na、糖、BUNなど)が存在すると、水が尿細管腔に移動して水の再吸収が十分に行えず尿浸透圧が高くなる。 ②間質浸透圧低下(腎濃縮障害):尿細管障害やループ利尿薬でヘンレ上行脚が阻害されると間質の浸透圧をあげることができなくなり水分の再吸収が十分に行えず尿浸透圧が高くなる。 尿の濃縮が不十分なため尿浸透圧が高くなる(尿300〜600mOsm/L)ことが特徴 |
| 鑑別④ | 【Na正常型(腎からの自由水喪失)】 ①水利尿(=尿崩症) 中枢性/腎性尿崩症によりADH分泌不全・ADH作用不全が生じ、尿の濃縮が十分に行われずに 尿の濃縮が不十分なため尿浸透圧が低くなる(尿300mOsm/L未満)ことが特徴 |
| 尿検査 | 尿浸透圧が測定できない場合:尿比重の下2桁を20〜40倍したものが尿浸透圧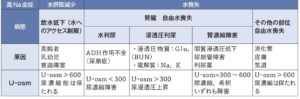 |
| 血液検査 | BUN/Cre開大:血管内脱水による腎前性腎不全の可能性 |
| 補液選択 | 低血圧、頻脈などのバイタル異常や細胞外液不足(BUN/Cre開大)がある場合、まず細胞外液補充による脱水補正を優先し、脱水補正後も高Na血症が認める場合は以下のNa補正方法を行う。 |
| Na補正方法 | 【Na補正方法の選択】 意識・嚥下に問題ない場合:白湯内服 例:4hr毎に200mL内服 経鼻チューブ可能な場合:経管から白湯投与 上記以外:5%ブドウ糖液の点滴し、改善すれば白湯内服に変更 |
| ①自由水欠乏量を計算(HOKUTOアプリ:高Na血症による自由水欠乏量) 自由水欠乏量(L)=総体液量(体重×男性0.6/女性0.5)×(血漿Na濃度-140)/140 例:(40kg×0.6)×(154-140)/140=2.4L |
|
| ②血漿Naを10mEq/L/日の速度で下げる際の1日分の必要な自由水を計算 必要日数=(血漿Na濃度-140)/10 → 自由水欠乏量/必要日数で補正 例:154-140/10=1.4日=約2日 つまり2.4L/2日=1.2 L/日 で補正 |
|
| ③尿からの自由水排泄量を計算(HOKUTOアプリ:自由水排泄量の推定式) ↑1日に必要な水分量を加味、ただし尿量少ない場合は省略 尿からの自由水排泄量=1日尿量×(血漿Na-尿中Na-尿中K)/血漿Na 例:(尿量20mL/hr×24)×0.2=106mL/日=約0.1L/日 |
|
| ④1日に投与する自由水を計算(=②+③)※尿量が少ない場合は③を省略 例:1.2 L/日+0.1L/日=1.3L/日 |
|
| ⑤5%ブドウ糖液の補正速度を計算 補正速度(mL/hr)=1000×(1日に投与する自由水 L/日)/24 例:1000×1.3/24=50mL/hr ※実際は不感蒸泄分の10〜20mL/hrを追加+尿量が多い場合はさらに輸液追加 例:50mL/hr+20mL/hr=70mL/hr 【注意点】 急性の場合(48時間以内):血清Naの是正速度は1〜2mEq/L/hrで補正し、24時間以内に145mEq/L以内の正常化を目指す(補正が遅れると神経学的後遺症を残すため)。 慢性の場合(不明 or 48時間以上):血清Naの是正速度は0.5mEq/L/hr以下、10mEq/日以下で緩徐に補正する。慢性の場合は急速に是正すると細胞浮腫を招き、脳浮腫を起こすため注意! |
|
| フォロー | ・急性期は2〜4時間ごとにNa値をフォローし、補正速度をNa値より調節する。 ・5%ブドウ糖投与の場合は血糖の推移を確認し、必要に応じてインスリンによる血糖コントロールを行う。 ・145mEq/L以内となり、症状が安定すれば退院考慮 |
| 痙攣時 | 抗けいれん薬を投与 |
| 心不全時 | 利尿薬を併用しながら5%ブドウ糖投与を考慮 |
| 尿崩症時 | 中枢性ならデスモプレシン、腎性ならサイアザイド系を使用 |
低Ca血症
| 原因 | ①副甲状腺機能低下症 ②ビタミンD欠乏および活性化VDの作用低下 (慢性腎不全など) ③低Mg血症(血中K↓、血中Ca↓が起こる) ④急性膵炎 ⑤薬剤性(ループ利尿薬、クエン酸中毒) ⑥Hungry bone症候群(副甲状腺機能亢進症の術後合併症) ⑦Alb低値による偽性低Ca血症 上記の原因により、細胞外Ca濃度低下により静止膜電位が上昇し、被刺激性が亢進する。 |
| 中枢神経 | けいれん、意識消失発作 |
| 末梢神経 | 腱反射亢進、四肢や口唇のしびれ、不随意運、手指のこわばり |
| 筋肉 | 筋けいれん、テタニー、Chvostek徴候、Trousseau徴候 【局所的テタニー】 Trousseau徴候:マンシェットで加圧すると指がくっつき合って手掌が窪んだ状態(助産師手位)を示す。 Chvostek徴候:顔面神経幹(外耳孔前方)をハンマーで軽く叩くと顔面神経支配域(鼻翼、眼瞼、口角など)が反射性に痙攣する。 |
| 消化器 | 下痢 |
| 心 | QT延長:血清Caが低下すると細胞内にCaがゆっくり流入しプラトー相が延長し、QT延長が起こる。 |
| 検査 | 【画像検査】 CT:両側基底核の石灰化 |
| 治療 | 緊急時はグルコン酸Ca静注、それ以外はCa製剤やビタミンD製剤を内服 |
高Ca血症
| 原因 | ①原発性副甲状腺機能亢進症 ②ビタミンD過剰症(サルコイドーシス、結核、ビタミンD過剰摂取) ③悪性腫瘍(PTHrPを分泌する肺扁平上皮癌・ATL・腎癌、骨破壊を生じる多発性骨髄腫・乳癌転移) ④薬剤性(サイヤザイド系利尿薬) ⑤遺伝性(家族性低Ca尿性高Ca血症) |
| 中枢神経 | 意識障害・せん妄:Ca濃度が16mg/dL以上の高Ca血症クリーゼ |
| 末梢神経 | 腱反射低下:細胞外Ca濃度増加により静止膜電位が低下するため |
| 筋肉 | 脱力感・筋力低下・易疲労感:細胞外Ca濃度増加により静止膜電位が低下するため |
| 消化器 | ①口渇・多飲:多尿のため ②悪心・嘔吐、食欲不振、消化性潰瘍、急性膵炎:Caはガストリン分泌を促進する |
| 腎 | ①多尿・脱水:尿濃縮障害による ②急性腎不全:Ca濃度が16mg/dL以上の高Ca血症クリーゼ ③尿路結石:尿中Ca↑ |
| 心 | QT短縮:血清Caが上昇すると細胞内にCaが急速に流入しプラトー相が短縮し、QT短縮が起こる。 |
| 鑑別 | ①原発性副甲状腺機能亢進症:PTH↑、血中P↓ ②サルコイドーシス:PTH↓、血中P↑、ACE↑ ②ビタミンD過剰摂取:PTH↓、血中P↑ ③悪性腫瘍:PTH↓、PTHrP↑ or 画像検査で骨破壊像 |
| 治療 | ①生理食塩水で輸液:多尿による脱水改善 ②Ca補正:ビスホスホネート製剤(遅効性)、カルシトニン(即効性) ③ループ利尿薬:尿中Ca排出促進 |
高Mg血症
| 原因 | ①腎機能障害による腎排泄低下 ②大量のMg摂取 |
| 症状 | 【血清Mg 5mg/dL以上】 嘔吐、筋脱力、傾眠、深部腱反射消失、低血圧、徐脈 【血清Mg 15mg/dL以上】 意識混濁、呼吸抑制、ナルコーシス、心停止 |
| 検査 | 【心電図】PR間隔延長 |
| 治療 | グルコン酸Ca 利尿薬 |
低Mg血症
| 原因 | 低カリウム血症と低カルシウム血症 ①腎臓からのMg排泄を促進 尿細管障害性物質:シスプラチン、アムホテリシンB、アミノグリコシド、シクロスポリンA ②アルコール多飲:下痢や吸収不良による |
| 症状 | 心血管系:心電図変化(QT延長)、不整脈(心室性期外収縮,心室細動) 神経筋肉系:テタニー、筋力低下、深部腱反射亢進、 中枢神経:抑うつ、不安 |
| 検査 | |
| 治療 | Mg補充 |
高P血症
| 原因 | 細胞外液へのP負荷、腎からのP排泄の減少 |
| 症状 | 二次的な低Ca血症によるテタニー、知覚異常、けいれん、心電図上のQT延長 |
| 検査 | |
| 治療 |



コメント