- 不整脈の概要 Arrhythmia
- 動悸とは
- 頻脈・徐脈の診察
- 期外収縮 Extrasystole(PAC、PVC)
- 発作性上室性頻拍(PSVT)
- 心房細動 AF:Atrial fibrillation
- 心房粗動 AFL:Atrial flutter
- WPW症候群
- 心室頻拍 VT:Ventricular tachycardia
- 心室細動 VF:Ventricular fibrillation
- QT延長症候群 LQTS:Long QT Syndrome
- Brugada症候群(ぽっくり病)
- 洞不全症候群 SSS:Sick sinus syndrome
- 房室ブロック AV block:Atrioventricular block
- 脚ブロック BBB:Bundle branch block
- 心電図 ECG:Electrocardiogram
- Holter心電図
不整脈の概要 Arrhythmia
不整脈とは正常な洞調律が妨げられた状態を指す。
洞調律とは、洞結節からの自発的興奮が心臓全体を支配するペースメーカーとして機能している場合を指す。洞結節の機能が低下し比較的高度の徐脈になると、房室結節やプルキンエ線維の興奮(異所性興奮)が現れ、調律を行う(接合部補充調律 or 心室補充調律)。
【興奮伝導異常の機序】
| ①ブロック | 刺激伝導系の途中で伝導がブロックされたもの。ブロックの存在部位によって洞房ブロック、房室ブロック、脚ブロックなどにわかれる。 |
| ②早期興奮症候群 | 洞結節が直接固有心筋に刺激を送り通常より速く興奮するもの。WPW症候群が代表例。 |
| ③リエントリー | 心筋組織内に異常な電気回路が形成され、その中を興奮がぐるぐると伝導し続けるもの。頻脈性不整脈の主な原因。 |
動悸とは
動悸:不快な心拍を自覚する状態(動悸=不整脈ではない)
動悸の鑑別
| 心臓 | 不整脈 | PAF、PSVT、期外収縮、心室性不整脈 |
| その他の心疾患 | 虚血性心疾患、心筋症、心不全 | |
| 肺塞栓症 | ||
| 全身疾患 | 貧血 | |
| 自律神経障害 | ||
| 内分泌 | 低血糖、甲状腺機能亢進症、褐色細胞腫、妊娠 | |
| 中毒・薬剤 | 交感神経賦活、セロトニン症候群、アルコール離脱、β遮断薬中断、薬剤性(カフェイン、シロスタゾール、β刺激薬) | |
| 精神 | 精神 | パニック障害、不安障害、うつ病 |
パニック障害:予期せずに突然誘因なく不安障害が起こり、動悸の他に呼吸困難/冷汗/震え/嘔気/胸部不快感/手が熱くなる/手が冷たくなるなどを伴う。
S
| 動悸出現前の状況 | 冷汗、嘔気、長時間の立位 |
| 労作時に出現 | 心不全、COPD、貧血 |
| 安静時に出現 | 種々の不整脈(AF、PAT、WPW、A-V block) |
| 安静・労作に関係なく出現 | AR、甲状腺機能亢進症 |
| 時々脈が飛ぶ感じ | 期外収縮 |
| 脈のリズムがバラバラ | AF |
| 突然始まり突然終わる | リエントリー機序の不整脈(PSVT) |
| 脈が強く打つ感じ | 不整脈ではない可能性あり |
| めまい、失神(red flag) | 心室性不整脈の可能性 |
P
動悸を繰り返す場合、受診してホルター心電図を行う。
頻脈・徐脈の診察
| 頻脈 | HR110以上 | HR180以上になると心拍出量は低下し始め、次第に拍出できなくなる |
| 徐脈 | HR50未満 | HR低下とともに心拍出量は低下し始め、失神する |
①循環動態の不安定徴候を確認
| AB | 呼吸数の異常、SpO2低下、呼吸苦、胸痛 |
| C | 血圧低下、ショック徴候 |
| D | 意識障害(GCS15点未満) |
| 準備 | モニター、ルート、心電図→心エコーを施行 |
②モニター心電図→12誘導心電図
【頻脈の場合】
まず、QRS幅とRR間隔を確認。洞性頻脈の場合は代償反応の結果であることが多く、HRを下げると逆にバイタルの破綻をきたすため、最初に除外して原因検索を行う。
| narrow QRS | RR整 | 洞性頻脈、PSVT、心房頻拍(AT)、心房粗動(flutter) |
| RR不整 | 心房細動(AF)、多源性心房頻拍(MAT) | |
| wide QRS | RR整 | 心室頻拍(VT)、脚ブロック、変行伝導、WPWを伴う上室性頻拍 |
| RR不整 | 心室細動(VF)、TdP、脚ブロック、変行伝導、WPWを伴うAF |
洞性頻脈:Ⅱ、Ⅲ、aVfで陽性P波、narrow QRS、RR整(220-年齢/分を超える場合は洞性頻脈以外を考える。HR速すぎるとP波の見分けが困難なので、バルサルバ法やATP静注が鑑別の一助となる)
●洞性頻脈の原因(HI EDGE)
| H | Hyperthyroidism(甲状腺機能亢進症)、Heart failure(心不全) |
| I | Infection(感染症)、Infarction(心筋梗塞)、Inflammation(発熱炎症) |
| E | Embolism(肺塞栓症) |
| D | Dehydration(脱水・貧血)、Delirium(せん妄) |
| G | Gas(低酸素血症) |
| E | Electrolytes(電解質異常)、Endocrine(褐色細胞腫などの内分泌疾患) |
【徐脈の場合】
| P波なし | 洞不全症候群(SSS)、AF+3度房室ブロック、徐脈性AF |
| PとQRS対応あり | 洞性徐脈(2:1房室ブロックの可能性もあることに注意) |
| PとQRS対応なし | 2度/3度/高度房室ブロック |
●徐脈の原因
| 心臓 | 下壁梗塞、大動脈解離(RCAへの波及)、SSS、AVブロック |
| 電解質 | 高K血症、アシドーシス |
| 内分泌 | 甲状腺機能低下症、低体温 |
| 薬剤 | β遮断薬、非ジヒドロピリジン系Ca拮抗薬、コリン作動薬 |
③循環動態不安定な頻脈は電気的除細動
HR150以上、かつ、循環動態不安定な場合は電気ショック
持続するwide QRSを見たら前回の心電図と比較+すぐ上級医に報告し、すぐに電気的除細動ができるよう除細動器の準備、採血(K、Mg、Ca、凝固、トロポニン、甲状腺を追加)、ルート確保しておく。また、薬剤歴や電解質異常も確認する。
| 血圧保てない場合 | 意識なし | defibrillation(QRS同期せず電気的除細動) 例:VF、無脈性心室頻拍(pulseless VT) |
| 意識あり (要鎮静) |
cardioversion(QRS同期して電気的除細動) 例:上室性(narrow QRS)、自己脈のあるVT <鎮静> ・ミダゾラム1A(10mg/2mL)+生食8mL=1mg/mLで用意。2mL静注し、生食で後押し。効果なければ1mL追加。ミダゾラムは血圧が下がりにくく使いやすい。 ※AFや心房粗動の場合、発症48時間以上なら経食道エコーを行った後、cardioversionを行うこと。 |
|
| 血圧が保てる場合 | 時間的余裕あり | 薬物療法を行い、効果がない場合はcardioversion考慮 <AF、心室性不整脈> ●初回投与 アミオダロン125mg/2.5mL(1Aは150mg/3mL)+5%ブドウ糖100mLで用意し、最初は500mL/hrで10分かけて急速持続投与。 ●持続投与(初回投与後) アミオダロン750mg(150mg/3mLを5A)+5%ブドウ糖500mLで用意し、次の6時間は33mL/hrで、その後は17mL/hrで持続投与。 |
※同期:R波の直後に放電する
【除細動器の使い方】
| ① | 付属の心電図モニターを装着 |
| ② | Ⅱ誘導に設定 |
| ③ | エネルギー量設定:上室性不整脈なら50Jから開始し、段階的に150〜200Jまで上げる。致死的不整脈では150〜200Jで電気ショックする。 |
| ④ | 人が離れていることを確認 |
| ⑤ | 充電され、スタートボタンを押すと放電 |
| ⑥ | 洞調律に戻ったら、12誘導心電図・心エコー・血液検査を行い、虚血性心疾患や電解質異常がないか確認する。 |
④循環動態不安定な徐脈は硫アト+ペーシング
| 原因検索 | ACSを必ず否定するため心電図、心エコーを実施。その他、血液検査(甲状腺、トロポニン、電解質異常)の実施、内服薬を確認する。 |
| アトロピン | 血圧低下、意識障害、心不全があれば、アトロピン0.5mg1A静注/3-5分毎(総量3mgまで) ※アトロピンはAVブロックに無効なため、速やかに経皮ペーシングを行う |
| ペーシング | 鎮静し、経皮ペーシング機能のついた除細動器で一時ペーシングを行う |
【ペーシングの使い方】
| ① | 付属の心電図モニターを装着(STERNUM側を2RSB、APEX側を第5肋間中腋窩線に装着) |
| ② | Ⅱ誘導に設定 |
| ③ | ペーシング(ディマンド)を選択 |
| ④ | ペーシングレートを50〜100/分に設定 |
| ⑤ | ペーシング強度を徐々に上げていき、安定して心室捕捉できる値にする |
期外収縮 Extrasystole(PAC、PVC)
異所性興奮の刺激が洞結節の刺激より早期に起こり、早期収縮(期外収縮)を起こす。
| 心房期外収縮(PAC) | 心室性期外収縮(PVC) | |
| 病態 | 別名、上室性期外収縮(SVPC)。 心房内のどこか、もしくは房室結節で異所性興奮が起こる。洞結節由来と異所性由来の興奮が近いと、絶対不応期のため直後のQRS波は欠如する。 |
心室のどこかで異所性興奮が起こり、通常とは違うルートを通る。 ・間入性PCV:通常の収縮の間にPCVが入り込むもの ・代償性休止期を伴うPCV:通常の収縮が一定の休止期をおいて出現するもの |
| 症状 | 無症状。稀に動悸。 | 無症状。稀に動悸。ただし、連続して起こると心室頻拍を起こす。 |
| 検査 | ホルター心電図(健常人の約70%に出現) ①予測より早い変形P波出現 ②Narrow QRS(房室結節が不応期の場合はブロックされQRS脱落の場合もある) |
ホルター心電図(健常人の約50%に出現) ①予測より早いP波欠如したWide QRS ②陰性T波 ③PP間隔整 |
| 治療 | 経過観察。動悸はストレス回避で改善することが多い。 | 経過観察。運動負荷で増悪する場合は精査が必要。 |
【期外収縮の機序】
| ①異常自動能 | 虚血、アシドーシス、高K血症などで静止膜電位が浅くなると、脱分極しやすくなった固有心筋が自動能を持ち、異常に興奮して頻脈性不整脈を起こす。 |
| ②撃発活動 | 相対不応期に新たな刺激が加わり興奮することで、以下の2種類がある。 ①早期後脱分極(EAD):第3相のとき、何らかの理由でCaチャネルやNaチャネルが再び開き脱分極すること。EADは活動電位持続時間が長いほど起こりやすい(QT延長を来たす病態でみられる)。 ②遅延後脱分極(DAD):第4相のとき、細胞内に過剰のCaが蓄積していると、3Na-Ca交換系の働きでNaが細胞内に多く流入し脱分極すること。 |
【特殊なSVPC】
| 非伝導性SVPC | 正常のQRS不応期が残っている時にSVPCが起こったため変形P波のみ出現する。直前のT波に変形P波が重ねっている。 |
| 心室内変行伝導を伴うSVPC | 心室内に不応期が残っている時、SVPCが起こり、伝導が心室に入ると心室伝導は遷延しWide QRS(多くは右脚ブロック様)となる。 |
【特殊なPCV】
| 二段脈 | 通常の収縮と期外収縮が交互に出現する脈(Narrow QRS ⇄ Wide QRSの交互出現) |
| 三段脈 | 2回通常の収縮が出現した後、1回期外収縮が出現するのを繰り返す脈 |
| 連発 | 期外収縮が2回連続するものを二連発、3回連続なら三連発、それ以上はShort runという |
| R on T | 先行するT波の頂上付近に出現するPCVで、心室頻拍やVFを生じやすく危険な脈! |
発作性上室性頻拍(PSVT)
発作性頻拍:期外収縮が持続して洞結節の代わりにリズムを刻むもの
PSVTの原因は、①WPW症候群によるもの、②房室結節リエントリーによるものがある。
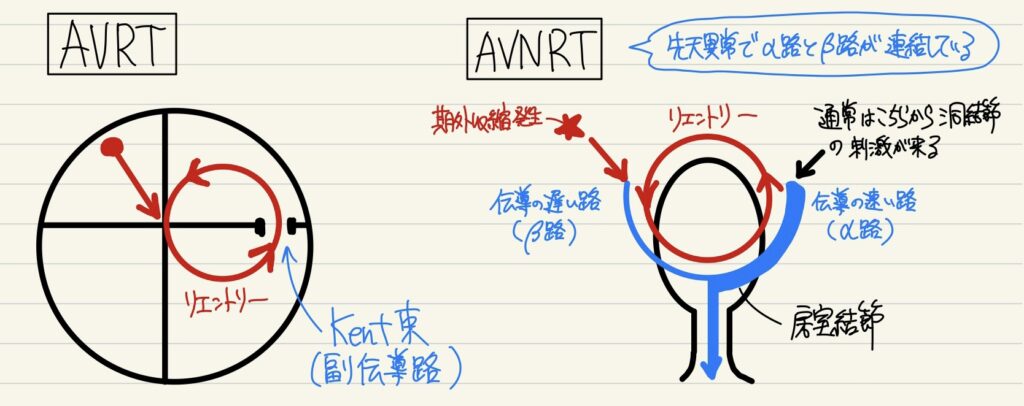
| 病態 | PSVTの大半はリエントリーに起因し、その多くは房室リエントリー頻拍(AVRT)約70%と房室結節リエントリー頻拍(AVNRT)約20%で占められている。 ①AVRTはほとんどが潜在性WPW症候群を伴って出現する。つまり、心房→房室結節→脚→心室→ケント束→再び心房にリエントリーを起こして心房頻拍を生じる。また、AVRTはWPW症候群にAFを合併したものにしばしば移行する。 ②AVNRTは先天異常によって房室結節付近に二重伝導路が存在する場合がある。その結果、心房で起こった期外収縮が房室結節内の不応期の短いα路を逆行してリエントリー起こし心房頻拍が起こる。 |
| 症状 | 動悸(必発):HRは約140〜240(250以上は心房粗動疑い)で、180以上心拍出量が低下し、血圧低下、Adams-strokes症候群を来すことがある。 |
| 検査 | 【AVRTの心電図】 発作時=リエントリー中(非発作時はWPW症候群を参照) ①頻脈+Narrow QRS、RR整 ②V1でST部分に逆行性P’波(正常P波なく、見えにくい逆行性P波) 【AVNRTの心電図】 ①頻脈+Narrow QRS、RR整 ②V1でQRS直後にノッチ(Ⅱ誘導で正常P波も逆行性P波もない) |
| 発作時 | AVRT・AVNRTどちらでも房室伝導を抑制して頻脈を止めれば良い。 <循環動態不安定の場合> 頻脈徐脈の診察に従い、カルディオバージョンを検討 <循環動態安定の場合> ①修正バルサルバ法:胸腔内圧上昇(静脈還流量↓)→解除で副交感神経↑ ・45度半座位にして大きく息を吸わせた後、15秒間息こらえ or 10mLシリンジに15秒息を吹き続けてもらう(一過性に頻脈)→直後に仰臥位+15秒下肢挙上→座位に戻る ②ATP急速静注(気管支喘息、副伝導路を介した上室性頻脈には禁忌) ・除細動器装着 ・ATP投与時に一瞬気分が悪くなることを患者に事前に伝える ・初回は、ATP5mg急速静注、生食20mL後押し(改善なければ再度5mg施行) ・3回目は、ATP10mgを急速静注(数秒間の房室伝導抑制) ③Ca拮抗薬静注:房室伝導抑制(心不全、低血圧には禁忌) ・投与前に心エコーで評価し、心収縮が悪い場合は投与しない ・ベラパミル5mg1A (5mg/2mL)+生食50mLで用意し、15〜30分で点滴静注(ボーラス投与)。終了10分後に効果判定する。 ④その他の抗不整脈薬 上記で無効な場合、アミオダロンなどを試み、それでも無効ならカルディオバージョン |
| 予防 | 循環器内科へ紹介 ●持続時間短く、症状が軽い場合:抗不整脈薬の頓用 WPWない場合:心機能に応じてベラパミル、ジルチアゼム、β遮断薬 WPWの場合:上記以外の抗不整脈薬 ●根治(カテーテルアブレーション):薬物療法で多くのPSVT発作は止まるが、しばしば再発するため、副伝導路やβ路を高周波電流で凝固壊死させてリエントリー回路を断ち切る。 |
心房細動 AF:Atrial fibrillation
| 疫学 | 有病率:0.5〜1%、60歳以上では2〜4% |
| 病態 | AFは複数の興奮波(マイクロリエントリー)によって心房が細かく震え、心房全体として収縮できない状態である。 【分類】 ①発作性AF(PAF):7日以内に洞調律に戻るもの ②持続性AF:7日以上の持続するが、薬剤・直流通電で停止するもの ③永続性AF:薬剤・直流通電が無効なもの(心不全、高血圧、DMなどが背景) PAF→持続性AF→永続性AFという経過をたどる。AFの約70%は基礎疾患があり、残り約30%は基礎疾患を持たないAF(孤立性AF)である。 |
| 原因 | <AFの原因となる基礎疾患> ①心臓由来の因子 虚血性心疾患(特にACS)、心不全、高血圧、心房負荷となるMS・MR・ASD、拡張型心筋症、肥大型心筋症、収縮性心膜炎、WPW症候群 ②非心臓由来の因子 糖尿病、脂質異常症、肥満、CKD、急性呼吸器疾患、肺塞栓症、COPD、肺線維症、脳梗塞、くも膜下出血、高齢、睡眠時無呼吸症候群 ③可逆性のリスク因子 術後、甲状腺機能亢進症、電解質異常(低K、低Mg)、感染や炎症、飲酒 |
| 症状 | 症状は無症状のこともある ①動悸:自覚することが多い ②めまい、ふらつき:Adams-strokes症候群のため ③その他:胸痛、息切れ、倦怠感 【合併症】 塞栓症:AFが48時間以上続くと高率に心房内血栓を生じ、脳梗塞、急性腸管膜動脈塞栓、腎梗塞、四肢塞栓などを引き起こす。 |
| 検査 | 【身体所見】 聴診:特にMR(心尖部の全収縮期雑音)を確認 触診:頻脈+脈不整はAFと考えて良い。脈拍欠損(心拍数>脈拍数)となり心拍数と脈拍数が一致しにくい(頻脈で1回拍出量が少なくなると脈拍が弱くなるため) 【心電図】 ①Ⅱ誘導でP波が消失 ②V1 or Ⅱ誘導で多数のf波(基線の揺れ)が出現 ③RR間隔不整:心房の興奮がランダムに伝導されるため。ただし、完全房室ブロックがある場合は心室補充調律となるためRR間隔整となる。 ④ACSを疑うST変化を確認 【血液検査】 K、Mg、TSH、T4、トロポニン、BNP、貧血を確認 【画像検査】 心エコー(必須):LVEF、左房径(45mm以上は塞栓リスク↑)、弁膜症を確認 胸部X線:心拡大、肺うっ血、胸水を確認 造影CT:左心耳内血栓の検索 経食道心エコー:造影CTで血栓を否定できない場合に施行 |
| 発作時 | <頻脈の場合> 新規発症のAFでは以下の治療と同時に必ず頻脈の誘因(HI EDGE)を同定し、早急な介入に努める <循環動態不安定の場合> AF由来の血行動態破綻の場合は頻脈徐脈の診察に従い、緊急カルディオバージョンを考慮する(循環器内科にコンサルト)。発作から48時間以上(発作開始が不明な場合も)の場合、カルディオバージョンを行うと心原性脳塞栓を起こす可能性があるが、致死的な病態の場合はリスクを患者に伝えた上でカルディオバージョンを躊躇しない。抗凝固薬未導入の場合、緊急カルディオバージョンの直前に未分画ヘパリン2000〜5000静注を考慮。カルディオバージョン後は速やかにDOACなど抗凝固薬の内服を開始する。 <循環動態安定の場合> 枠外のAF発作時の治療法を参照。 薬理学的除細動が無効の場合、カルディオバージョンを考慮するが、鎮静や塞栓症のリスクを伴うため循環器内科にコンサルトして行う。 |
| 再発 予防 |
循環器内科へ紹介 ①カテーテルアブレーション:肺静脈入口部を焼灼。WPW合併はKent束も焼灼。 ②持続性AFの場合:Ia群投与(ただし、慢性心不全や陳旧性心筋梗塞に使うと死亡率を高めるため禁忌)。 【すべてのAF】 抗凝固療法:心房内血栓予防のためワルファリンやDOAC内服(抗血小板薬は有効性低い)。脳梗塞発症リスクの評価の指標としてCHADS2スコアを用いる。 |
AF発作時の治療法
| レートコントロール | 洞調律に復帰させずAFのままで、適切な心拍数にコントロールし、自覚症状を軽減させて経過観察する治療法(非専門医でも可能) |
| リズムコントロール | AFを停止させて洞調律に復帰・維持させる、リズムそのものをコントロールする治療法(専門性が高い治療→循環器内科が行う) ※発作から48時間以上持続していることを否定できない場合は緊急の場合を除き、経食道エコーで心内血栓を否定するか、3週以上の抗凝固療法を行ってから薬理学的除細動する。 |
※レートコントロールは、AFFIRM試験というリズムコントロールとレートコントロールを比較した試験で生命予後に有意差がなかったことが根拠となっている。ただし、ガイドラインでは発症早期のAFではリズムコントロールを考慮すると記載されている。
| レートコントロール | リズムコントロール |
| 洞調律を維持することが困難と考えられる持続性および永続性AF患者が主な対象 | 症状が強い、AF持続による心不全が増悪、AFの原因疾患が少ないなどが主な対象 |
【レートコントロール】
PAFは自然停止する場合があるため、バイタルが安定しておりHR110未満であれば経過観察する場合がある。症状改善のためレートコントロール(目標HR110未満)を施行する場合、投与前に心エコーを行い心機能を評価する。発作から48時間以内であれば心房内血栓はないとして薬理的除細動を開始するが、48時間以降(発症時間不明の場合も含む)は洞調律に戻さずレートコントロールと抗凝固療法開始を考慮する。
| LVEF25〜40% または 心不全併存 |
心不全や低血圧を伴う頻脈性AFにCa拮抗薬を投与すると心収縮力を抑制し、循環動態を悪化させる可能性がある。 ●急性期:β遮断薬を微量から徐々に漸増 例)ランジオロール(オノアクト®)150mg/3V(50mg/1V)+生食50mLで用意(3mg/mL)。1γ(0.02mL/kg/hr)から開始(MAX10γ) ※超短時間作用型であり、投与後は15分ごとに用量調整が必要 上記で効果不十分な場合、腎機能障害とWPWがないことを確認し、ジゴキシンを追加する(作用発現までに30分かかる) 例)ジゴキシン(ジゴシン®)0.25mg1A+生食50mLで用意。点滴静注。血中濃度0.5〜0.9ng/mLを目安に投与量を調節する。 例)プロプラノロール(インデラル®)1A(2mg/2mL)を1mLずつ2分毎に静注、最大3回まで ※喘息・COPD患者には原則使用しない ●慢性期:β遮断薬貼付 or 内服に徐々に移行 例)カルベジロール(アーチスト®)1回1.25〜5mg1日1回から導入、段階的に最大20mgまで増量可 例)ビソプロロール(メインテート®)1回0.625mg1日1回から導入、段階的に1回合計5mgまで増量可。貼付(ビソノテープ®)の場合、1日1回2〜4mgより導入し、最大8mgまで増量可 |
| LVEF40%以上 | ●急性期/慢性期:β遮断薬貼付 or 内服、またはCa拮抗薬 上記のカルベジロール、ビソプロロールと同様 例)ベラパミル(ワソラン®)1回40〜80mg1日3回(頓用可) 例)ジルチアゼム(ヘルベッサー®)1回30〜60mg1日3回 <内服できない場合> 例)ベラパミル5mg1A (5mg/2mL)+生食50mLで用意し、15〜30分で点滴静注。 |
| LVEF評価困難 | LVEF評価困難な場合は心機能低下として対応する アミオダロンは心収縮力低下作用が小さく、洞調律復帰とレートコントロールの両方の作用を持つため使用しやすい 例)アミオダロン点滴(投与方法は頻脈徐脈の診察を参照) |
| +α | MgのIVにより洞調律への自然転換率が増加すると示唆されている 例)硫酸Mg1A+生食50mLを30分かけて投与? |
【リズムコントロール(専門医が行う)】
| 器質的心疾患(+) | 症候性頻拍(+) | レートコントロール+カルディオバージョン |
| 症候性頻拍(ー) | アミオダロン | |
| 器質的心疾患(ー) | PAF | Ia群(プロカインアミド or ジソピラミド) |
| 持続性AF | ベプリジル、アミオダロン |
抗凝固療法(CHADS2スコアなど)
PAF、持続性AF、永続性AF、いずれにせよ抗凝固薬の適応を検討する。
【CHADS2スコア(心原性塞栓症の発生リスク評価)】
1点以上でDOAC推奨(腎機能確認)、ワルファリン考慮。生体弁はこちら。
MSに伴うAF、人工弁に伴うAF、腎機能障害の場合にはワルファリン推奨(INR 2.0〜3.0)。
| 危険因子 | 点数 | |
| C | うっ血性心不全、左心機能不全 | 1 |
| H | 高血圧 | 1 |
| A | 75歳以上 | 1 |
| D | 糖尿病 | 1 |
| S2 | 脳梗塞またはTIA既往 | 2 |
【出血リスク評価(HAS-BLEDスコア)】
出血リスクが高い3点以上でも禁忌となるわけではなく、塞栓と出血リスク及び患者の希望を総合的に評価して行う。また、高血圧(sBP135以下へ)・併用薬・アルコール摂取など修正可能な因子を含むため可能な範囲で介入を努める。
【抗凝固薬】
| ダビガトラン (プラザキサ®) |
110mg or 150mg 1日2回 ※特異的中和薬(イダルシズマブ静注)が使用可能 ※ジルチアゼムなどのP糖蛋白阻害薬併用、70歳以上、消化管出血の既往、Ccr 30〜50mL/minの場合は減量が必要 ※APTT過延長(80秒以上)を認める場合は中止や他剤への変更を検討 |
| リバーロキサバン (イグザレルト®) |
15mg 1日1回 ※Ccr 15〜50mL/minの場合は10mgへ減量が必要 ※PT過延長(20秒以上)を認める場合は中止や他剤への変更を検討 |
| アピキサバン (エリキュース®) |
5mg 1日2回 ※腎機能障害に対する安全性が高い ※80歳以上、体重60kg以下、Cr1.5mg/dL以上のうち2つ以上満たす場合、2.5mgへ減量が必要 |
| エドキサバン (リクシアナ®) |
60mg 1日1回 ※出血が少ない ※体重60kg以下、ジルチアゼムなどのP糖蛋白阻害薬併用、Ccr 15〜50mL/minのいずれかを満たす場合、30mgへ減量が必要 ※PT過延長(20秒以上)を認める場合は中止や他剤への変更を検討 |
| ワルファリン | 2〜3mgで開始、PT-INRを指標に0.25〜0.5mgごとに増減 ※PT-INRは弁膜症性AFでは2〜3、非弁膜症性では1.6〜2.6を目標値 ※至適PT-INR達成率(TTR)60%以上を目指す ※出血時はVK10mg静注+FFP投与検討 |
心房粗動 AFL:Atrial flutter
| 病態 | 三尖弁周囲のリエントリーによって心房が毎分約300回と高頻度で規則的に収縮するが、AFと異なり心房は収縮する。心房粗動の多くは心房細動と同じく基礎心疾患を持つ。 心房が毎分300回興奮してもそのまま心室に伝わるわけではなく、多くの場合2:1伝導・4:1伝導となる。2:1伝導の場合は半分が心室に伝わるため心拍数は150回、4:1伝導の場合は75回となる。 |
| 症状 | 4:1伝導の場合(HR 75)、ほとんどが無症状。 2:1伝導の場合(HR150)、動悸や胸部不快感を訴える。 |
| 検査 | 【心電図】 ①Ⅱ誘導でP波欠如 ②Ⅱ・Ⅲ・aVF誘導で鋸歯状F波、下壁誘導のF波は基線に戻らない。(2:1伝導では2回のF波で1回QRS出現。4:1伝導では4回のF波で1回QRS出現。いずれも1回はT波とF波が重なっている!) ③RR間隔整(2:1伝導は心拍数150回程度)、Narrow QRS |
| 治療 | 2:1伝導が続いて頻脈になっている場合は、AFと同様にジギタリス・Ca拮抗薬(ベラパミル、ジルチアゼム)・β遮断薬を投与して房室伝導を抑制する。 1:1伝導などの緊急事態はカルディオバージョンを行う。他にも一時ペーシング(心房ペーシングや食道ペーシング)によって洞調律に戻す方法もある。薬物による洞調律化はIa群やIc群を投与するが成功率はAFほど高くない。 根治するにはカテーテルアブレーション(三尖弁輪と下大静脈の間を焼灼) |
WPW症候群
| 病態 | 先天性に副伝導路(Naチャネル依存性)があり、早期に心室が興奮する早期興奮症候群の代表例である。 ①顕性WPW症候群=副伝導路を順行伝導 WPWの副伝導路はKent束といい、左房と左室を結ぶ僧帽弁輪にあるA型(右脚ブロックあり)と、右房と右室を結ぶ三尖弁輪にあるB型がある。WPWの興奮は心房→Kent束→心室の順で早期興奮を起こす。 ②AVRT(潜在性WPW症候群=副伝導路を逆行伝導) 発生の詳細はAVRTを参照。 ③偽性VT(WPW症候群に伴うAF=副伝導路を順行伝導) AVRTにより心房筋に過剰な負荷がかかりAFが生じる。心房で生じたマイクロリエントリーが、Kent束を順行して心室を興奮させ、VT様になり(偽性VT)、T波の時に心房の興奮が伝わるとR on TとなりVFへ移行することもある。 |
| 症状 | 通常、無症状。 AVRTやAFになると動悸や胸部不快感を生じる。 |
| 検査 | 【心電図】 洞調律・非発作時 ①PQ時間短縮:Kent束を通るため、PQ時間は3mm未満(0.5マス未満)に短縮する。 ②デルタ波+Wide QRS:Kent束由来の刺激が心室筋の一部を興奮させてデルタ波が形成される。また、QRSはP波の直後から始まるためWide QRSとなる。デルタ波はV4-V6で検出しやすい。 ③V1で、A型はQRSが上向き、B型はQRSが下向きとなる(QRSが下向きでr波がなくQS型はC型、※P波をr波と間違えないこと!)。 ④ST-T異常:QRSの後、2次性ST-T変化としてQRS波と逆向きのST-T変化を生じる。 AVRT:発作時 AVRTを参照(デルタ波は認めず) AF合併=偽性心室頻拍:発作時 ①デルタ波のあるWide QRSが多数の心室頻拍に見える(偽性VT) ②頻脈+RR間隔不整(Kent束からマイクロリエントリが不規則に入るため) ③P波欠如 |
| 治療 | 無症状のWPWは経過観察。 <発作時> AVRT発作時:当該ページ参照。 AF発作時:Ia群(プロカインアミド、ジソピラミド)の静注し、無効の場合はカルディオバージョンを行う(ジギタリス・Ca拮抗薬・β遮断薬投与は房室伝導を抑制し、Kent束不応期を短縮させてWPW症候群を伴うAFをVFに移行させることがあるため禁忌)。 <根治療法> カテーテルアブレーションでKent束を焼灼する。 |
心室頻拍 VT:Ventricular tachycardia
| 病態 | 【基礎心疾患持たないタイプ(特発性)】 左室下壁中隔側の変性したプルキンエ線維から異所性興奮が起こり右脚ブロック+左軸偏位が起こる。運動によって誘発され、右室流出路で異所性興奮が起こり左脚ブロック+右軸偏位が起こるパターンもある。特発性VTの予後は良好で突然死のリスクは少ない。 【基礎心疾患を持つタイプ】 基礎心疾患(多くは陳旧性心筋梗塞、拡張型心筋症、心機能低下)が原因となって起こる。 |
| 症状 | VTが10秒以上持続すると動悸。心拍数180以上で血液が心室に充満する時間がなくなるため心拍出量が低下し、血圧低下、Adams-strokes症候群を来すことがある。 |
| 検査 | 【心電図】 ①頻脈+Wide QRS、RR間隔整 ②Wide QRSの波形が刻々と変わる場合もある(多形性VT) ③多形性VTのうち、QT延長を伴う場合をトルサード・ポワンツ型VT(TdP型)という。 |
| 発作時 | 【特発性VT】 左室起源の場合はβ遮断薬静注(ベラパミル静注も可)、右室起源の場合はベラパミル静注。 【虚血性心疾患を持つVT】 不安定な場合:カルディオバージョン(意識ある場合は鎮静必要) 不安定でない場合:アミオダロンを静注 |
| 予防 | 【特発性VT】カテーテルアブレーションを行う。 【虚血性心疾患を持つVT】植え込み型除細動器(ICD)を用いて突然死を予防する。ICD移植しない場合はアミオダロンなど内服。 |
上室性頻拍とVTの見分け方(Brugadaアルゴリズム)
| ① | 前胸部誘導でRSパターンがない→VT |
| ② | 前胸部誘導でRS間隔が0.1秒以上→VT |
| ③ | 房室解離がある(wide QRSの中にnarrow QRSが混じる=capture beat)→VT |
| ④ | V1・V2・V6で形態学的基準を満たす→VT |
| ⑤ | 上記いずれも満たさない→上室性頻拍(WPW、脚ブロック) |
心室細動 VF:Ventricular fibrillation
| 病態 | VFは虚血性心疾患(特に陳旧性心筋梗塞)、拡張型心筋症、重篤な弁膜症、QT延長症候群、低体温などの基礎疾患が原因となって心室が局所的に脱分極・再分極を起こし、心室全体として収縮できない状態。つまり、心停止と同じ状態なので数分以内に治療をしないと確実に死亡する致死的不整脈である。 <心臓震盪> 前胸部に野球のボールが当たった際などに、構造的損傷を伴わずに発生する心停止。心室細動が多く子供の突然死の原因として注目されている。相対不応期(受攻期)の心室期外収縮(R on T:ball on T)による心室細動と同様の機序で生じる。 |
| 症状 | 心停止状態のため、数秒間で脳虚血によるめまいを訴え、速やかにAdams-strokes症候群を来たして意識消失する。 |
| 検査 | 【心電図】 ①Wide QRS、RR間隔不整→実際は心電図見ている暇はない ②基線が不規則に揺れている |
| 治療 | 発作時は心肺蘇生(CPR)と並行して電気的除細動(二相性では120~200J)を行い、無効な場合はアドレナリン静注する。発作予防には植え込み式除細動器(ICD)を装着する。 |
QT延長症候群 LQTS:Long QT Syndrome
主にKチャネル阻害により再分極障害が起こり、QT時間延長となる。その結果、再分極中に期外収縮が起こることでTdPが生じ、VTやVFを引き起こし、失神や突然死を来たす。
先天性と二次性に分けられ、家族歴は要確認。
| 先天性 | 【聾を伴わないRomano-Ward症候群】 常染色体優性遺伝し、原因遺伝子はKv7.1(IKs/KCNQ1)>Kv11.1(IKr/KCNH2/hERG)>Nav1.5(SCN5A)の順に多い。これらの電位依存性Na or Kチャネルに機能的異常があると再分極が遅れQT延長を起こす。 【聾を伴うJervell-Lange Nielsen症候群】 非常に稀な疾患。常染色体劣性遺伝し、原因遺伝子はKCNQ1、KCNE1である。 |
| 二次性 | ①薬剤性:抗精神病薬、マクロライド系、アゾール系、ニューキノロン系、一部の抗アレルギー薬、Ia群/Ic群/Ⅲ群、三環系抗うつ薬、抗癌剤など ②電解質異常:低K・低Mg・低Ca ③高度な徐脈:AVブロック、SSS、AFから洞調律に復帰後 |
| 症状 | ①繰り返す失神:多形性心室頻拍によるAdams-strokes症候群のため ※先天性は運動など交感神経興奮が発作を誘発する。 ②突然死:多形性心室頻拍(トルサード・ポワンツ型VT)からVFに移行するため |
| 検査 | 【心電図】 TdP:QT延長+QRS波形と振幅が1拍ごとに変化する多形性VT。先天性LQTSはT波異常を伴う(V2-V3で二相性T波)。 【Schwartスコア】 4点以上はLQTS確実、2〜3点はLQTS疑い |
| 治療 | 【急性期(TdP発生時)】 先天性:硫酸Mg静注 or β遮断薬、徐脈の場合は一時ペーシング。 二次性:硫酸Mg静注、原因薬剤を中止+電解質補正、徐脈の場合は緊急ペーシング。 |
| 予防 | 先天性:β遮断薬(交感神経刺激が頻拍発作の誘因となるため)、薬剤抵抗性の場合は植え込み型除細動器(ICD)を用いる。 二次性:K補正(下痢、利尿薬、甘草などが原因の低K血症)、徐脈の場合は一時ペーシングを行う(徐脈がQT延長を増悪し心室性不整脈の誘因となるためβ遮断薬禁忌)。 |
Brugada症候群(ぽっくり病)
| 疫学 | 40歳前後の男性に好発し、1/3に家族歴がある(Naチャネルの異常が最多) |
| 病態 | Naチャネル遺伝子の異常などの原因で、反復して多形性心室頻拍やVFを起こし、放置すれば突然死を起こす可能性が高い疾患。 |
| 症状 | 繰り返す失神(飲酒や発熱などの迷走神経刺激、夜間や安静時など副交感神経亢進時に発作が起こりやすい) ①心室細動を生じ失神→AEDで除細動されて意識回復 ②心室細動が自然停止→一過性の失神で意識回復 |
| 検査 | 【心電図】 非発作時にV1~V3誘導で、右脚ブロック様のrsR型+このR部分=ST上昇(通常上に凸のSTから陰性T波になるコブド型。上に凸のSTから陽性T波の場合は馬の鞍に似たサドルバック型。初期のST上昇部分はJ波という)。 |
| 治療 | 治療はVFと同じ。 発作既往歴があれば植え込み式除細動器(ICD)を入れる、その後は予後良好。 |
洞不全症候群 SSS:Sick sinus syndrome
| 疫学 | 高齢者に好発 |
| 病態 | 洞結節の障害によって洞性徐脈、洞停止・洞房ブロック、徐脈頻脈症候群のいずれかを来たした疾患。多くは原因不明の特発性だが、薬剤性(抗不整脈薬の副作用など)、RCA閉塞による虚血性心疾患、心筋症、高血圧性心疾患などの場合もある。 ①洞性徐脈(Ⅰ型):洞結節の興奮が緩徐で心拍数60未満のもの。 ②洞停止or洞房ブロック(Ⅱ型):一過性or持続性の洞停止or洞房ブロックにより、P波がぬけてQRS波も抜ける。補充調律で代償する。 ③徐脈頻脈症候群(Ⅲ型):徐脈と頻脈を繰り返す。発作性AFやAFLの頻脈停止直後に長い心停止がよくみられる。 |
| 症状 | 軽症は無症状。3秒以上心停止があるとめまいやAdams-strokes症候群を来たす。また、心拍出量低下により易疲労感、息切れを訴える。 |
| 検査 | 【心電図】SSSを疑ったらホルター心電図! 洞徐脈:①HR60未満、他は正常 洞停止・洞房ブロック:①P波欠如してRR間隔3秒以上(15マス以上)続く |
| 治療 | 【緊急時】 ①鎮静後に一時ペーシングし、抗不整脈薬中止して様子をみる ②アトロピン( or イソプロテレノール)静注 【根治治療】 失神のリスクがあるため、失神の病歴を伴う場合はペースメーカーを右房・右室に留置。根治するまで運転は控えるよう指導する。 |
房室ブロック AV block:Atrioventricular block
| 病態 | 心房の刺激が心室に伝わりにくくなった状態である。房室ブロックは障害の程度によって第1度~第3度まで分けられる。また、急に房室ブロックが見られるものを発作性房室ブロックという。 ●第1度房室ブロック 興奮伝導が遅くなっただけで、心房からの刺激は全て心室に伝わる状態。多くは迷走神経の過緊張による機能的障害で生じる(健常者でもみられる)。聴診でⅠ音減弱。 ●第2度房室ブロック ①Wenckebach型(MobitzⅠ型) 洞結節→心房はOKのためP波はあるが、房室→ヒス束は×のためQRSが欠如する(AVブロック)。ブロック後に房室伝導時間が徐々に回復するためPQ時間が徐々に延長する。多くは迷走神経の過緊張による機能的障害で生じる(健常者でもみられる)。 ②MobitzⅡ型 洞結節→心房はOKのためP波はあるが、ヒス束→心室は×のためQRSが欠如する(HVブロック)。原因は器質的疾患(RCA閉塞による虚血性心疾患 、心筋症、心筋炎、心サルコイドーシス、心アミロイドーシス)による。 ③2:1房室ブロック 房室伝導比が2:1で、Wenckebach型、MobitzⅡ型の区別がつかない。 ●第3度房室ブロック(完全房室ブロック) 心房の刺激が心室に全く伝わらなくなった状態。心室は補充調律によって独立して興奮するためP波とQRS波が無関係にリズムを刻む。P波とQRS波(補充調律)が偶然重なった場合、心音のⅠ音は大きく聴取される(巨大な大砲音)。原因は房室結節周囲に変性を起こす特発性、心アミロイドーシス、下壁梗塞、心サルコイドーシス、心筋炎などによる。 |
| 症状 | 第1~2度房室ブロックはほぼ無症状だが、第3度房室ブロックはAdams-strokes症候群、易疲労感、息切れを引き起こす。 |
| 検査 | 【His束心電図:HBE】 右心カテーテルの要領で電極を三尖弁に置いてHis束を通過する電気的変化を記録。ブロック部位がHis束より上か下か鑑別できる。 【心電図】 ●第1度房室ブロック ①PQ時間延長(0.2秒以上=0.5マス以上)するが、PP間隔一定 ②全てのP波にQRSが伴う(QRS脱落なし)、T波に重なりP波が見えない場合もある ●Wenckebach型 ①PQ時間が徐々に延長し、P波に続くQRSが間欠的欠落(ブロック直前直後の2つのPQ時間を比較して、直後PQ時間が直前PQ時間より短ければOK) ●MobitzⅡ型 ①PQ時間一定で、P波に続くQRSが間欠的欠落 ●2:1AVブロック ①P波一つおきにQRSが欠落、PP間隔・PR間隔は一定 ●高度AVブロック ①P波に続くQRSが2個以上連続して欠落、RR間隔不整 ●完全AVブロック ①P波とQRSが無関係に出現、PP間隔・RR間隔一定(PP間隔<RR間隔) |
| 治療 | 第1度房室ブロック・Wenckebach型は経過観察。運動負荷を行なって房室伝導が回復することを確認しておけば確実。 MobitzⅡ型・第3度房室ブロックは突然死を来たす可能性があるためペースメーカーを植え込む。緊急時はアトロピン静注→イソプロテレノール点滴静注でつなぐ。 (アトロピンはムスカリン受容体を遮断して房室結節の伝導を増すため) |
脚ブロック BBB:Bundle branch block
| 左脚ブロック | QRSとSTの極性が上下逆になる(discordant) |
| 虚血(STEMIのST上昇) | QRSとSTの極性が上下同じになる(concordant) |
| 右脚ブロック(RBBB) | 左脚ブロック(LBBB) | |
| 病態 | 右脚に障害があり右室の興奮が遅れる。左脚ブロックに比べて障害される頻度が多いが、器質的疾患をもたないケースが多数あり左脚ブロックより予後が良い。 完全右脚ブロックはQRS時間が3mm以上あるもので、虚血性心疾患、高血圧性心疾患、先天性心疾患術後などが原因。 不完全右脚ブロックはQRS時間が2.5mm〜3mmのもので、右室に容量負荷がかかる病態が原因。 |
左脚に障害があり左室の興奮が遅れる。ほとんどが左脚前枝ブロック(LAH)である。 左脚ブロックはWide QRSとなり、何らかの基礎心疾患(虚血性心疾患、心筋症、大動脈弁疾患など)が原因。ただし、前枝ブロックの場合、興奮は後枝→前枝と逆行性に伝達されWide QRSにはならない。 ヘミブロックは前枝もしくは後枝どちらか一方が障害されているもの。 |
| 聴診 | 病的分裂 | Ⅱ音の奇異性分裂 |
| 検査 | 【心電図】 ①V1誘導でrsR’型(ノッチ)+陰性T波:中隔r波→左室S波→右室に遅れてきた興奮がR’波をつくる。その後、2次性ST-T変化としてR’波と逆向きの陰性T波を生じる。 ②Ⅰ・aVL・V5・V6で幅広いS波+陽性T波:右室に遅れてきた興奮が電極から遠ざかる。その後、2次性ST-T変化としてS波と逆向きの陽性T波を生じる。 ③aVRでQR型の幅広いR波:右室に遅れてきた興奮が幅広いR波をつくる。 |
【心電図】 ①V1でrS型+陽性T増高:心室中隔の興奮がないためr波欠如、左室に遅れてきた興奮が深く幅広いS波をつくる。その後、2次性ST-T変化としてS波と逆向きの陽性T波を生じる。 ②Ⅰ・aVL・V5・V6でq波欠如+二峰性R波(WideQRS)+幅広い陰性T波:心室中隔の興奮がないためq波欠如、右室と左室の興奮が同時に記録されR波分裂(ノッチ)をつくる。その後、2次性ST-T変化としてR波と逆向きの幅広い陰性T波を生じる。 ③前枝ブロックの場合、左軸偏位+Ⅱ・Ⅲ・aVFがrS型:左軸偏位ベクトルに最も並行な順に(Ⅲ>aVF>Ⅱ)深いS波となる。 |
| 治療 | 基礎疾患がなく、Brugada型症候群でなければ治療は不要。 | 基礎心疾患の治療を行う。 |
【特別な脚ブロック】
| 2枝ブロック | 【病態】 完全右脚ブロック、左脚前枝ブロック、左脚後枝ブロックのうち2つの伝導障害が合併。 【心電図】 完全右脚ブロック+著名な左軸偏位(もしくは右軸偏位) 左脚ブロック+著名な左軸偏位(もしくは右軸偏位) |
| 3枝ブロック | 【病態】 完全右脚ブロック+左脚前枝ブロック+1度房室ブロック 【心電図】 完全右脚ブロック+著名な左軸偏位+PQ間隔延長 |
| 両脚ブロック 交代性脚ブロック |
【病態】 数分あるいは数日の間に右脚ブロックと左脚ブロックが交互に出現する現象。臨床的には稀な心室内伝導障害。 |
心電図 ECG:Electrocardiogram
心電図の概要
心電図:細胞外に設置したセンサーで、心筋細胞全体の電気的変化の総和を記録したもの
心筋細胞が次々に脱分極する=プラスの電気が移動する。この流れがセンサーに向かってくる場合は上向きの波として記録、遠ざかっていく場合は下向きの波として記録される。
| P波 | QRS波 | T波 |
| 心房の興奮 | 心室の興奮 | 心室の再分極 |
| Q波の定義 | R波の定義 | S波の定義 |
| 最初の陰性波 | 最初の陽性波 | R波のあとの陰性波 |
心電図の付け方
| 胸部誘導の電極の付け方⇨あきみちゃん国試頑張って!で覚える。 | |
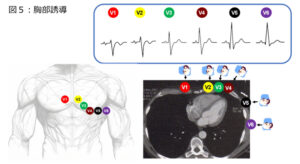
| V1(赤) | 右第4肋間の胸骨付け根(鎖骨直下を第1肋骨とし、4つ下に電極をつける!) |
| V2(黄) | 左第4肋間の胸骨付け根 |
| V3(緑) | V2とV4の中間点 |
| V4(茶) | 左鎖骨中線と第5肋間の交点 |
| V5(黒) | 第5肋間と前腋窩線の交点 |
| V6(紫) | 第5肋間と中腋窩線の交点 |
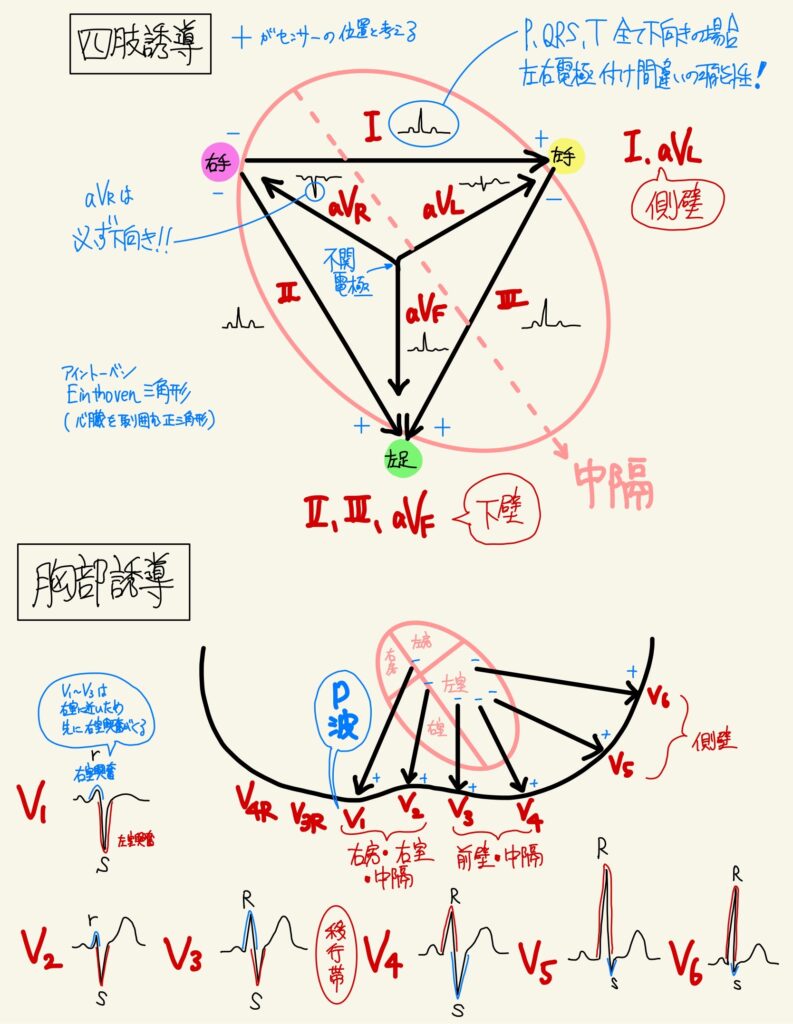
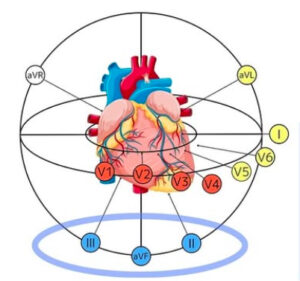
※aVL、Ⅲ、V1は心臓のベクトルの総和から外れるため様々な形をとる!!
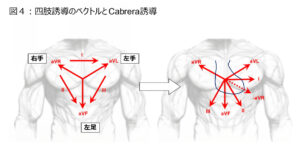
四肢誘導(Carbrera誘導)
胸部誘導
心電図の読み方
必ず過去の心電図と比較し、変化した部分を探す。
| ①洞調律か? | Ⅰ&Ⅱ誘導で、P波とQRS波が対応、かつどちらも陽性P波なら洞調律 ・Ⅰ&Ⅱ誘導いずれかが陰性P波なら異所性心房調律の可能性 |
| ②心拍数は? | RR間隔:3〜6マス(100〜50回/分)なら正常 ※太い目盛=5mm(0.2秒)にR波が1つなら心拍数は60÷0.2=300回/分 |
| ③電気軸は正常か? | ①Ⅰ・aVfが陽性なら電気軸が正常範囲 正常はQRS振幅和(R波高さーq波深さーs波深さ)がⅠ・Ⅱ誘導でともに0以上、かつ、QRS平均電気軸(ⅠとaVfのQRS振幅和からベクトルを描出)が−30°〜+110°の正常範囲にある(若年者では+90°以上も正常)。 ・右軸偏位:Ⅰ誘導が陰性 ・左軸偏位:aVf(or Ⅱ誘導)が陰性 <軸偏位が生じる理由は以下の3つ> ①刺激伝導系の一部がブロックされ、一方向にしか伝わっていない ②片側の心筋肥大により、肥大部位の興奮エネルギーが増大 ③心筋虚血などで一部の壊死があると、その部位は興奮しない |
| ④P波の形は正常か? | Ⅱ誘導で波高2.5mV(2.5mm)未満・幅3mm未満、V1で波高0.2mV未満 ・右房負荷はP波が増高(尖鋭化)するが幅は延長しないことが特徴 →右心房外からの負荷(Ⅱで肺性P波):COPDなどの肺疾患で見られる →右心房内からの負荷(V1で右心性P波):右心系の負荷増大で見られる ・左房負荷はⅡ誘導の幅が延長し二峰性となることが特徴 |
| ⑤PQ時間は正常か? | ①正常の房室伝導時間は3〜5mm(1マス未満) ・3mm未満:PQ短縮でデルタ波があればWPW症候群疑い ・5mm以上:PQ延長で房室ブロック疑い |
| ⑥QRSは正常か? | ①Ⅱ誘導でnarrow QRS(0.5マス)未満なら正常 ・wide QRS:心室内の伝導遅延(脚ブロックなど) ②胸部誘導でV1→V6の順にR波の増高するなら正常(R progression) ・V1誘導でR波増高(R/S>1):後壁梗塞、右室肥大、右脚ブロック ・左室高電位(V5、V6で5マス以上):左室肥大や後負荷増大 ・全体的に低電位(四肢1マス未満/胸部0.5マス未満):心臓自体が弱っている(心筋炎、ACS、サルコイドーシスなど)or 心臓と電極の間に何かある(心嚢液貯留、気胸、四肢の浮腫など) ③異常Q波がないことを確認(Ⅲ・aVLの単独異常Q波は問題ない) ・異常Q波:R波の1/4以上の深さのあるもの。V1〜V3はQ波が存在するだけで異常 ※q波は左脚から刺激により心室中隔が興奮する波! |
| ⑦STとT波は正常か? | ①PQ部分に一致し、STはプラトーが正常 ST=心筋活動電位第2相、T波=第3相に対応する。よって、ST-Tは心室筋再分極過程を表している。第2相の電位はプラトーなため通常STもプラトーになる。 基線:T波の終わりからP波を結んだ線 ●ST上昇:QRSが終わりS波の最初の湾曲点(J点)が基線より1mm以上(V2、V3は2mm)上昇している場合を指す。解剖学的に連続した2つ以上の誘導でST偏位を認める場合を虚血性変化と判断し(例外:V2・V3は正常でも軽度ST上昇していることが多い)、虚血部位の対側ではST低下を認める(reciprocal change)。 早期再分極:下に凹型のST上昇+J点にnotchが特徴、病的意義はない ●ST低下:まず、鏡面変化がないことを確認する。なければ虚血を考慮する(V4〜V6 or Ⅱ・Ⅲ・aVfでST低下を認めることが多い、ただし、V1〜V3のST低下は後壁梗塞を考慮) ※Ⅲ・aVL・aVF・V1など陰性T波があっても良い誘導は軽度ST低下が単独である。 ②T波はⅢ・aVL・aVF・V1以外は陽性が正常 T波の高さは12mm未満かつR波の1/10以上が正常。 心筋に異常があればT波の異常が見られる(イオンチャネルの異常は除く)。 左右非対称の陰性T波:strain patternは左室肥大 左右対称の陰性T波:冠性T波 ※若年成人では正常でもV2・V3に陰性T波見られる。 |
| ⑧QT時間は正常か? | ①T波の終点がRR間隔の1/2を超えていればQT延長 QT時間はQRSの始まりからT波の終わりまでを指し、心筋の収縮時間を意味する。aVL・Ⅰ誘導で観察しやすい。 |
| ⑨U波は正常か? | ①陰性U波・T波より高いU波があれば異常 U波はT波の後ろにあり、成因は不明。U波は陽性であり(V1〜V3は常に陽性なことが多い)、T波の半分以下の高さが正常。 陰性U波はLAD領域の心筋虚血、著名な左室肥大で、V4〜V6で出現することが多い。 |
【小児心電図の特徴】
| 右軸偏位・右室肥大 | 新生児期は右室優位なため。学童期になると成人と同じになる。 |
| V1〜V3で陰性T波 | 生後7日以降〜15歳頃までみられる。生後7日以降のV1の陽性T波は右室肥大と考える。 |
特徴的な心電図
| 心房頻拍(AT) | focal AT(心房の1か所が起源):P波一定(陰性の場合もあり)+RR整 multifocal AT(心房内複数部位が起源):P波毎回形状異なる+RR不整 ※ATは抗凝固療法が必要 |
Holter心電図
24時間記録できる心電図。健常者でも心室期外収縮(約50%)、上室期外収縮(約70%)みられる。
| 主な誘導 | 位置(ー→+) | 類似誘導 | 特徴 |
| NASA | 胸骨柄→剣状突起 | V1、aVF | P波が明瞭に記録できる誘導 |
| CM2 | 胸骨柄→V2 | V2、aVF | ST-T変化が確認しやすい |
| CS2 | 左鎖骨中線→V2 | V2 | P波が明瞭に記録できる誘導 |
| CM5 | 胸骨柄→V5 | V5 | ST-T変化が確認しやすい、QRS波形が大きい |
| CC5 | V5R→V5 | V5 | V5との近似性に優れる |
| 変行伝導 | 【病態】 不応期のため生じた機能的な脚ブロック |
| 房室接合部調律 促進性房室接合部調律 等頻度房室解離 |
【病態】 房室ブロックなどの理由で房室結節以下に伝わる刺激頻度が減少すると補充調律によって房室結節とヒス束の間の調律が生じる。生じた興奮は心房には逆行性に、心室には順行性に伝播する。 HRが40〜60/分は房室接合部調律、60〜100/分は促進性房室接合部調律と分類される。また、洞結節の興奮頻度と房室接合部調律の出現頻度がぼぼ等しい場合を等頻度房室解離という。 【心電図】 ①正常P波消失(陰性P波、QRSに埋もれてP波消失、QRS後の逆行性P波) ②Narrow QRS、RR間隔整 |
| 心室固有調律
促進性心室固有調律(AIVR) |
【病態】 房室ブロックなどの理由でヒス束以下の部位で刺激伝導系が途絶し、心室由来の補充調律が生じる。HRが20〜60/分は心室固有調律、60〜100/分は促進性心室固有調律(AIVR)と分類される。 【心電図】 ①Ⅱ・Ⅲ・aVF誘導で陰性Wide QRS(心室期外収縮似) ②Wide QRS、RR間隔整 |
| 心房停止(AS) | 【病態】 心房の一部または全部に電気的および機械的活動を認めない状態。 【心電図】 ①全ての誘導でP波・f波・F波なく、房室接合部調律となる。 |
| 異所性心房調律 | 【病態】 洞結節以外の心房が調律となり、左房調律や冠静脈洞調律が含まれる。 【心電図】 ①Ⅱ・Ⅲ・aVF誘導の全てで陰性P波=冠静脈洞調律 ②V6誘導で陰性P波(V1も陰性P波のことが多い)=左房調律 |
| 移動性ペースメーカー | 【病態】 調律の刺激発生部位が洞結節や心房の他の部位の間でときどきあるいは頻繁に入れ替わる病態。 【心電図】 ①ある期間とある期間でP波の形が変化(PP間隔・PQ間隔も変化) |
| LGL症候群
早期興奮症候群 |
【病態】 房室結節の伝導促進、房室結節の一部又は全部をバイパスする副伝導路の存在によってPQ時間が短縮する病態。 WPW症候群やLGL症候群のようにPQ時間が短縮するものを総じて早期興奮症候群という。 【心電図】 ①PQ短縮のみ(0.5マス未満)、他正常 |
| 非特異的心室内伝導障害(IVCD) | 【病態】 プルキンエ線維や心室筋レベルでの広範なブロックによってWide QRSだが左脚ブロックでも右脚ブロックでもない伝導障害が見られる。 【心電図】 ①Wide QRS+脚ブロックの特徴なし |
| 不整脈原性右室心筋症(ARVC) | 【心電図】 ①QRS直後に小さなノッチ(イプシロン波)を認める ②右室肥大(右軸偏位+V1でRs型など) |
| 低電位差 | 【心電図】 四肢誘導でQRS振幅和が全てで0.5mV未満(1マス未満) 胸部誘導でQRS振幅和が全てで1mV未満(2マス未満) |
| 低体温 | 【病態】 手術で全身低体温または心臓冷却法を用いると心室内伝導遅延が生じる。 【心電図】 ①V3〜V4誘導で、J波(QRSとSTの接合部に凸波形) ②シバリングのため筋電図混入 |
| 左房拡大 | 【心電図】 ①Ⅱ誘導で幅3mm以上(0.5マス以上)となり二峰性 ②V1誘導でP波の一部が陰性化して二相性 |
| 右房拡大 | 【心電図】 ①Ⅱ・Ⅲ・aVF誘導でP波増高(0.25mV以上+0.5マス未満) ②V1・V2誘導でP波増高(右房に近い誘導のため) ※左房拡大所見+右房拡大所見=両房拡大 |
| 左室高電位 左室肥大(LVH) 左室拡大 |
【病態】 左室高電位は、左室側壁誘導であるⅠ・aVL・V5・V6のR波増高(26mm以上)がある場合を指す。 左室肥大・拡大は、左室高電位+Wide QRSやST-T変化のある場合を指す。 【心電図】 ①V5・V6のR波増高(26mm以上)+V1のS波が深くなる。 ②Wide QRS(肥大または拡大) ③ST-T変化: 求心性肥大(圧負荷)による心筋虚血により、V5・V6でST低下+T波平坦or陰性化(Strain pattern=前半がなだらかな下り坂、後半が急な上り坂)+q波減少または消失を認める場合がある。 遠心性肥大(容量負荷)では、V5・V6でST軽度上昇+T波増高+深いq波を認める場合がある。 |
| 右室肥大(RVH) | 【病態】 右室の慢性的な圧負荷によって右室肥大となる。 【心電図】 ①V1〜V3誘導でRs型(R波>S波、上向き棘波)+ST低下(Strain pattern) ②多くは右軸偏位を伴う ③Ⅰ・aVL・V5・V6で深いS波 ④多くは右房負荷を伴うためⅡ誘導でP波増高(肺性P) |
| S1S2S3パターン | 【病態】 正常心電図のnormal variant。右室の肥大(大血管転移症、Fallot四徴症、心室中隔欠損症) 肺気腫、肺塞栓、自然気胸、漏斗胸の場合もある。 【心電図】 ①Ⅰ・Ⅱ・Ⅲ誘導全てでR≦Sとなっている。 ②著しい右軸偏位 |
| 右胸心 (右むねに心臓が位置するもの) |
【病態】 全内臓逆位(第Ⅰ型右胸心)、内臓逆位は伴わないが心臓のみ逆位(第Ⅱ型右胸心)、心臓は右側にあるが逆位ではない(第Ⅲ型右胸心)がある。 【心電図】 ①Ⅰ誘導はP波を含めて正負が逆になる(Ⅰ誘導でQS型)+強い右軸偏位 ②ⅡとⅢ、aVRとaVLが入れ替わる。 ③V1からV6に向かうにつれQRSが小さくなる(胸部誘導でR波増高不良)。 ④右側胸部の記録が、正常人の左側胸部誘導と同じ形になる。 以上が見られたら、Ⅰ&Ⅱ型右胸心と考えられ、上肢・下肢の電極を入れ替え、V1〜V6を左右逆につけた形で測定する。 |
| 急性肺性心 | 【病態】 急性肺血栓塞栓症などによって肺血管抵抗が急激に上昇して右心室の後負荷が増大する病態。 【心電図】 ①洞性頻脈 ②Ⅰ誘導で著名なS波+Ⅲ誘導で明瞭なQ波と陰性T波(SⅠQⅢTⅢ) ③V1〜V3のR波減高+T波陰転化(Strain pattern) |
| 高K血症 | 【心電図】 ①初期はテント状T波(幅が狭く左右対称の尖鋭化したT波)(Kが立つ) ②進行するとP波減少 or 消失(心房筋興奮↓)+wideQRS(心室筋興奮↓) ③末期には洞結節が脱分極できなくなり心停止 |
| 洞室調律 | 【病態】 高K血症に伴いP波が消失した調律。 【心電図】 ①全ての誘導でP波はない(心房筋は高Kに弱いため) ②HRは正常(洞結節は高Kに強いため) ③テント状T波 |
| 低K血症 | 【心電図】 ①T波平坦化もしくは陰転化+U波出現! ②QT-U時間延長:重篤な不整脈が生じやすくなる(Kが寝る) ③ST-T低下 |
| 高Ca血症 | 【心電図】 ①QT時間短縮:細胞外Ca濃度が高いため第2相が短縮 |
| 低Ca血症 | 【心電図】 ①QT時間延長:第2相が延長し、重篤な不整脈が生じやすい(Caが寝る) ②Narrow QRS |
| ジギタリス効果 | 【病態】 有効治療域のジギタリス療法中の心電図所見はジギタリス効果と呼ばれる。 【心電図】 ①QT時間短縮 ②ST-T低下:お盆状または右下がり(Down-sloping)のST-T低下を示す |
| 早期再分極 | 【病態】 若い男性に多い無症候性の主にV3〜V6誘導のST上昇のこと 【心電図】 ①上に凹型のST上昇 |
| 早期再分極症候群 | 【心電図】 ①下壁誘導または側壁誘導に2誘導以上のJ波を認める |
| 時計方向回転 | 胸部誘導のR波増高がなかなか進まず移行帯がV5付近にある状態。 |
| 反時計方向回転 | 胸部誘導の移行帯がV1〜V2付近にあり、R>Sの状態。 |
| 接触不良 ドリフト 交流障害 |
接触不良:正常洞調律の途中に断続的な周期の短いスパイク様波形(ノイズ) ドリフト:呼吸変動などにより基線全体が上下に変動する 交流障害:スパイク様波形のノイズのみで正常波形が見られない |



コメント